Влияние табака на здоровье
Употребление табака влечёт негативные последствия для здоровья человека[1][2]. Воздействие табака на здоровье хорошо изучено, и Всемирная организация здравоохранения (ВОЗ) признаёт табачную эпидемию одной из наиболее серьёзных угроз для здоровья населения[3].
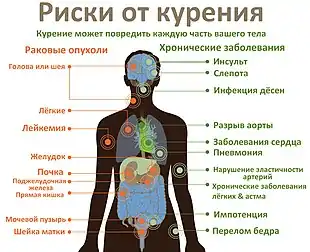
Табакокурение является одной из главных причин преждевременной смертности в мире, в 2019 году на его долю приходилось около 18 % всех подобных случаев[4]. Всего по оценкам ВОЗ, ежегодно от него погибает более 8 миллионов человек. В среднем каждая сигарета укорачивает жизнь на 11 минут[5]. Согласно опубликованному в 2014 году в New England Journal of Medicine отчёту, в случае, если текущие темпы курения сохранятся, табак убьёт около 1 миллиарда людей на планете в XXI веке, половина из них — люди до 70 лет[6].
Не существует безвредной формы или дозы табака[7]. В дыме одной сигареты содержится, по разным данным, от 4000 до более 7000 химических веществ[8], включая 69 доказанных канцерогенов и 250 компонентов с цитотоксическим действием[8][9]. Табак содержит никотин, являющийся высоко аддиктивным психоактивным веществом. Он вызывает сильную физическую и психологическую зависимость[3]. Взаимодействие компонентов табачного дыма с организмом человека может вызвать:
- Развитие онкологических заболеваний практически любого органа, в особенности лёгких и бронхов, ротовой полости и гортани, пищевода желудка, печени и почечной лоханки.
- Развитие заболеваний лёгких: эмфиземы, хронической обструктивной болезни лёгких (ХОБЛ), астмы, респираторного бронхиолита, ассоциируемого с интерстициальной болезнью лёгких, десквамативной интерстициальной пневмонии, гистиоцитоза Х, криптогенного фиброзирующего альвеолита, эозинофильной пневмонии и общее ухудшение функционального состояния лёгких.
- Развитие сердечно-сосудистых заболеваний (ССЗ), включая ишемическую болезнь сердца и инсульт, болезнь Бюргера (облитерирующий тромбангиит), атеросклероз, заболевания периферических артерий, тромбозы.
- Развитие ряда проблем с женским здоровьем, а также ряда неблагоприятных последствий для здоровья матери и ребёнка во время беременности: снижение уровня фертильности, сокращение возраста наступления менопаузы, увеличение риска внематочной беременности и синдрома внезапной детской смерти, различную степень гипоксии плода, внутриутробные инфекции преждевременное отслоение плаценты и нарушения маточно-плацентарного кровотока, бронхолёгочные патологии и вторичные иммунодефициты у младенца.
- Развитие диабета 2-го типа и осложнение течения болезни, хроническую болезнь почек, заболевания ротовой полости, потерю зубов во взрослом возрасте, пародонтит.
- Развитие эректильной дисфункции (импотенции).
- Развитие инфекций, связанных со структурными изменениями в дыхательных путях и снижением иммунного ответа.
- Увеличение уровня ежедневного стресса и ухудшение когнитивной функции, развитие деменции.
Табакокурение наносит вред не только самому курильщику, но и окружающим его людям. Пассивное курение вызывает неблагоприятные последствия для здоровья людей всех возрастов[10]. В 2006 году главный хирург США признал, что безопасного уровня концентрации табачного дыма не существует[8][11][12]. По данным ВОЗ за 2017 год, пассивное курение явилось причиной около 200 тысяч смертей от сердечно-сосудистых заболеваний[12][11]. В сочетании с неблагоприятной экологической ситуацией окружающей среды оно приводит к серьёзным нарушениям генофонда и ухудшению здоровья населения[13].
Сигареты, продаваемые в менее развитых странах, имеют более высокое содержание смол и редко снабжены фильтрами, тем самым они потенциально повышают риск развития болезней, связанных с курением табака в этих регионах[14]. ВОЗ заявляет, что категории «лёгкие» и «с низким содержанием смол» — маркетинговый ход, и они не являются более безопасными[15]. Именно на территории развивающихся государств проживает бо́льшая часть курильщиков и запретительная политика их властей имеет особое влияние на статус табачной эпидемии в мире[16][17].
История и исследования
Уже в 1602 году зафиксированы высказывания врачей о негативном влиянии табака на здоровье[18][19][20]. Анонимные исследователи того периода отмечали, что профессиональные болезни чистильщиков труб встречаются и у курильщиков табака. В записях китайских философов первой половины XVII века также утверждалось, что длительное курение «обжигает лёгкие»[21][22][23]. Предположительно, первое клиническое исследование воздействия табака было опубликовано в 1761 году британским врачом Джоном Хиллом. В «Предостережениях против неумеренного употребления нюхательного табака» он сделал вывод о предрасположенности потребителей нюхательного табака к появлению злокачественных опухолей носа[21][22][23]. В 1795 году врач Самуэль Томас Фон Соммеринг описал распространённость рака губы у курильщиков трубок. В то же время учёный сделал неверное предположение о причинах рака, связав его с нагреванием стержня трубки. В 1798 году физиолог Бенджамин Раш издал работу о вреде табака для здоровья[24][25]. В 1858 году французские врачи отмечали большой процент курильщиков трубок среди больных раком ротовой полости[20]. Несмотря на сообщения врачей, в течение XVIII—XIX веков запреты на курение являлись редкостью, так как торговля табаком считалась важным источником государственных доходов[21][26]. Одновременно с медиками внимание населения на вред табака обращали разные общественные движения. Например, во время антиалкогольной политики 1830-х годов в США активисты убеждали, что даже умеренное потребление алкоголя и табака угрожает здоровью[27][28][22][29][23].
В первой трети XX века медики начали сообщать о негативном влиянии табака. Так, в 1924 году некоторые американские врачи признали курение «одной из очень важных причин, почему меньше мужчин, чем женщин, достигают старости». К этому моменту исследователям было уже известно, что табак влечёт функциональные расстройства ряда органов, в особенности сердца[30]. Четыре года спустя врачи предположили, что пассивное курение связано с развитием рака лёгких у женщин. Но клинические данные о связи неинфекционных заболеваний и табакокурения стали активно накапливаться с 1930-х годов. В начале десятилетия кёльнские врачи выявили статистическую взаимосвязь между курением и раком лёгких. В 1938 году журнал Science опубликовал исследование, согласно которому только 45 % курильщиков доживают до 60 лет[20][31]. Довоенные исследования в США также свидетельствовали, что табак негативно сказывается на продолжительность жизни. Но из-за недостаточной выборки медики нуждались в дополнительных подтверждениях[32][20].
Первое долговременное научное исследование связи рака лёгких с курением было проведено в 1947—1953 годах в США врачами Эвартсом Грэхемом и Эрнстом Вайндером. В 1951 году стартовало пятидесятилетнее исследование британских врачей. Его первые результаты были опубликованы Р. Доллом и А. Хиллом уже три года спустя. В последующие десятилетия учёные исследовали влияние курения на несколько поколений медицинских работников и пришли к выводу, что вредная привычка является причиной ⅔ смертей среди них. Курение также увеличило вдвое уровни смертности как в среднем, так и в старшем возрасте: если до 70 лет дожило 88 % некурящих и 71 % курящих испытуемых, до 80 — только 65 % и 32 % соответственно[33].
Во второй половине XX века число доказательств негативного влияния табака на здоровье росло, и в 1957 году Исследовательская группа по курению и здоровью в США официально заявила о связи между курением и раком лёгких[34][28]. Через два года Американское онкологическое общество запустило долголетнее исследование рисков смертности, связанных с курением. Было зафиксировано, что вредная привычка увеличивает не только смертность от злокачественных опухолей, но и кардиоваскулярных болезней. В целом, исследователи оценивали, что табакокурение влечёт смерть в три раза большего числа мужчин до достижения семидесятилетнего возраста, чем наркотики, убийства, самоубийства, СПИД, дорожно-транспортные происшествия и алкоголь вместе взятые[35]. В 1962 году Королевский колледж врачей опубликовал доказательства вредных эффектов курения, которые активно обсуждала общественность и которые способствовали введению новых антитабачных мер во многих странах[36][37]. Через два года была опубликована серия докладов Главного врача США «Табак или здоровье», которая обобщила различные аспекты курения и ознаменовала начало официальной кампании общественного здравоохранения против курения[20]. В 1970 году генеральный директор ВОЗ представил на 23-й Ассамблее здравоохранения доклад «Ограничение курения», после которого табакокурение было запрещено во время мероприятий органа и признано опасным для здоровья. В 1976 году Р. Долл и Р. Пето опубликовали результаты двадцатилетнего наблюдения, которое установило, что вредная привычка каждого третьего курильщика является причиной его преждевременной смерти[38]. В 1982 году тогдашний главный хирург США Эверетт Куп впервые сформулировал сообщение о важности борьбы с вредной привычкой: «Курение сигарет чётко определено как основная предотвратимая причина смерти в нашем обществе и самая важная проблема общественного здравоохранения нашего времени»[39]. Министерство здравоохранения СССР официально отнесло курение к факторам риска для здоровья только в 1986 году[40][41]. В целом, к концу XX века вред табака для здоровья являлся доказанным и хорошо известным общественности фактом[42].
В 2003 году Всемирная организация здравоохранения сообщала о примерно 5 миллионах случаев смерти, вызванных табачным дымом. К этому числу относилось 12 % смертей от сосудистых заболеваний, 66 % смертей от рака лёгких, трахеи и бронхов, а также 38 % смертей от хронических респираторных заболеваний. Эксперты прогнозировали удвоение смертей в течение 20 лет при сохранении темпов роста табачной эпидемии. Таким образом, воздействие табачного дыма было признано ведущей причиной смертности в мире, поддающейся предупреждению. Для борьбы с табачной эпидемией была подготовлена и принята Рамочная конвенция, которая закрепила необходимость правительственных мер по сокращению табачной эпидемии и меры по осуществлению этого[35][7].
Влияние курения на здоровье
Смертность

Табакокурение признано одной из основных причин преждевременной смертности в мире, в 2019-м на его долю приходилось около 18 % всех подобных случаев[4]. По оценкам ВОЗ, табачная эпидемия ежегодно становится причиной смерти более 8 миллионов человек, из которых около 1,2 миллионов являлись пассивными курильщиками[7]. Эксперты ожидали рост количества смертей, связанных с употреблением табака, до 10 миллионов к 2025 году[43].
Не существует безвредной формы или дозы употребления табака[7]. Табачный дым, по разным данным, включает от 4000 до более 7000 химических веществ[8], в том числе 69 доказанных канцерогенов и 250 компонентов с цитотоксическим действием[8][9]. Таким образом, любой вид табачного дыма негативно влияет на здоровье как активных, так и пассивных курильщиков. Хотя степень воздействия варьируется в зависимости от способа потребления. Например, за время среднего сеанса курения кальяна генерируется в 40 раз больше табачного дыма, в 35 раз больше — угарного газа, в 4 раза больше — канцерогенных веществ, чем при курении сигареты. Сигары дают слабощелочной дым с высокой концентрацией свободного никотина, который легче растворяется в слюне. Повышенное содержание нитратов в сигарном дыме приводит к более высокой концентрации в дыме оксидов азота, канцерогенных нитрозамина и аммиака, канцерогенных полициклических ароматических углеводородов[44]. Электронные сигареты не образуют побочного аэрозоля, вторичный дым полностью состоит из того, что курильщик выдыхает после вдыхания. Дым может содержать формальдегид, акролеин, изопрен, ацетальдегид и уксусную кислоту, уровни которых в 5—40 раз ниже, чем у сгоревшей сигареты. Сумма 16 измеренных полициклических ароматических углеводородов увеличилась по сравнению с традиционной сигаретой на 30—90 %. Хотя уровни токсичных компонентов в аэрозоле электронных сигарет намного ниже, чем в сигаретном дыме, они всё равно вызывают сильную зависимость и вредят здоровью. И учёные отмечают необходимость дальнейших исследований в этой сфере[45].
Известно, что компоненты сигаретного дыма достигают органы, находящиеся даже за пределами дыхательной системы. Всего их вредному воздействию подвергаются по меньшей мере 20 тканей, органов и систем (в том числе лёгкие, сердце, мозг, толстая кишка, мочевой пузырь и грудь). Они ответственны за развитие четырёх основных групп неинфекционных заболеваний (НИЗ): диабета, сердечно-сосудистых, онкологических и респираторных отклонений[4]. По оценкам ВОЗ, половине курильщиков грозит преждевременная смерть от НИЗ, связанных с курением. Например, курильщики имеют в 8—10 раз больше шансов умереть от рака лёгких, чем те, кто не курит[4][46]. Почти 9 из 10 случаев рака лёгких связаны с употреблением табака[47]. К основным типам онкологических заболеваний среди курильщиков-мужчин также относят рак трахеи и бронхов, в то время как рак молочной железы преобладает среди курящих женщин[47].
Несмотря на введение многими странами антитабачных мер, вероятность преждевременной смертности от НИЗ среди курильщиков в отдельных регионах остаётся высокой. Так, если для европейской территории в 2015 году ВОЗ сообщала о показателе на уровне в 22 %, то для стран СНГ — на уровне 35 %[48]. К 2019-му табакокурение являлось причиной летальных исходов у мужчин от сердечно-сосудистых заболеваний в 25 % случаев, от онкологических — в 41 %, о респираторных — в 63 % (для женщин эти показатели составляли 6 %, 10 % и 37 %, соответственно)[49].
В среднем курение сигарет сокращает общую продолжительность жизни на 6—8 лет, курение трубки — на 4,7 года. Каждая сигарета укорачивает жизнь примерно на 11 минут[5]. В возрасте 45—64 показатели смертности у потребляющих табак в три раза выше, чем у никогда не куривших (в возрасте 65-84 лет — в два)[50]. Отказ от вредной привычки в возрасте 40 лет увеличивает ожидаемую продолжительность жизни на 4,6 года. Метаанализ исследований смертности среди людей старше 60 лет показал, что показатель у нынешних и бывших курильщиков на 83 и 34 % выше, чем людей, не употребляющих табак[51][52]. Таким образом, ВОЗ ставит одной из основных задач в сфере здравоохранения сокращение преждевременной смертности за счёт снижения потребления сигарет на 30 % к 2030 году[53].
Онкологические заболевания
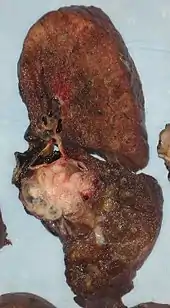
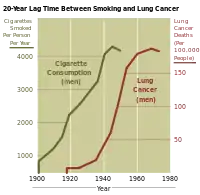
В 1916—1946 годах количество заболеваний раком лёгких утроилось по сравнению с данными начала столетия. За 1940—1980 годы только в США число мужчин, страдающих от злокачественных опухолей этой локализации, возросло с 10 до 70 случаев на каждые 100 тысяч жителей. Рост заболеваемости стимулировал активное изучение причин болезни[54]. Исследования разных периодов показали, что курение сигарет может спровоцировать развитие злокачественной опухоли практически любого органа. Курение сигарет вызывает: рак лёгкого и бронхов, рак ротовой полости и гортани, опухоли головы и шеи, рак пищевода желудка, печени и почечной лоханки[55][56], рак мочевого пузыря[57], рак тонкой и толстой кишки, поджелудочной железы желчного пузыря, адренокортикальный рак[58]. Оно также связано с раком шейки матки у женщин[59] и различными опухолями у детей[55][60][61][62][63]. Существуют исследования о вероятной связи курения с лейкемией у взрослых и плоскоклеточным раком носовых пазух[64]. Исследователи из Лондонской школы гигиены и тропической медицины предполагают, что другие формы рака, включая рак груди, яичников и простаты, вряд ли связаны с употреблением табака[65][66][67][64].
- Курение сигарет — основной фактор развития рака лёгких, который, в свою очередь, является главной причиной смерти среди онкологических больных во всём мире. На долю заболевания ежегодно приходится около 772 тысяч новых случаев у мужчин и 265 тысяч новых случаев у женщин, менее половины (42 %) из которых зафиксировано в развивающихся странах. В целом курильщики составляют 90 % случаев рака лёгких среди мужчин и 79 % случаев — у женщин. Это заболевание вызывает больше смертей, чем рак простаты, толстой кишки, поджелудочной железы и груди вместе взятые. У курильщиков всех возрастов до 40 раз чаще развиваются злокачественные опухоли в тканях лёгких, чем у людей, не употребляющих табак. Риски зависят от интенсивности и продолжительности курения в течение жизни, при этом бросившие курить всё равно более склонны к заболеванию, чем люди, которые никогда не имели этой вредной привычки. Для мужчин-курильщиков старше 60 лет риск умереть от рака лёгких равен шансу умереть от заболеваний сердца. В возрасте от 85 лет первый показатель достигает 22 % (11,9 % — для женщин-курильщиков)[68][64][66]. Курение сигар, трубки, сигарет с низким содержанием смол увеличивает риск развития заболевания почти в такой же степени, как и обычных сигарет. Но их тип влияет на характер злокачественного заболевания, например, популярность сигарет, рекламируемых как «лёгкие», привела к увеличению случаев аденокарциномы по сравнению с доминировавшими ранее плоскоклеточными и мелкоклеточными опухолями[69][70][71]. Воздействие электронных сигарет на развитие рака лёгких изучено недостаточно. По данным Американского онкологического общества, электронные сигареты содержат некоторые вызывающие рак канцерогены, хотя их количество ниже, чем в традиционных сигаретах[72].
- Употребление табака в любых формах связано с 85 % случаев опухолей в районе головы и шеи. При курении высококанцерогенный табачный дым проходит через ротовую полость, оказывая негативное влияние на ткани и слизистые. В западных странах именно эта вредная привычка является одним из основных факторов риска рака гортани[73][74]. Интенсивность потребления напрямую влияет на шансы заболеть. Люди, которые выкуривают более 25 сигарет в день или курят более 40 лет, имеют примерно в 40 раз больше шансов заболеть раком гортани, чем некурящие[75][76]. Также среди курильщиков повышен риск развития рака губы, языка, рта и глотки, в то время как влияние на слюнные железы не доказано[64].
- Курение сигарет вызывает от 20 % до 30 % случаев почечно-клеточной саркомы[77]. Оно также является главной известной причиной рака мочевого пузыря: шансы развития опухоли у курящих людей как минимум в 3 раза выше, чем у некурящих[78][79][80].
- Употребление любых табачных изделий, включая жевательные, является основным фактором риска рака пищевода. Человек, выкуривающий в день от пачки сигарет, имеет как минимум в два раза больше шансов заболеть аденокарциномой пищевода, чем некурящий[81]. Метаанализ 1997 года показал, что курение в целом увеличивает риск рака желудка в 1,5—1,6 раза[64].
- Многочисленные работы зафиксировали, что риск развития рака поджелудочной железы у нынешних и бывших курильщиков выше на 74 %. Они составляют 25 % от больных онкологическим заболеванием. Риски для курильщиков снижались практически вдвое, если больной курил трубку или сигары. Отказавшись от вредной привычки, бывшие курильщики оставались в зоне риска в течение 2—10 лет[82][64].
- Существуют исследования, что курение может снизить риск карциномы эндометрия из-за своего антиэстрогенного действия[64].
- Исследования выявили трёхкратный риск развития рака почечной лоханки среди курильщиков по сравнению с некурящими[64].
Вторичный дым обладает бо́льшим воздействием на развитие рака лёгких, чем другие загрязнители окружающей среды. Уже в 1980-х годах было установлено, что вдыхание вторичного дыма может удвоить шансы развития лёгих для женщин, чьи мужья употребляют табак[8]. Шансы развития заболевания для жён курильщиков зависят от степени табачной зависимости супруга, но в среднем выше на 20—50 %[12]. Отдельные исследования 1990—1993 годов показали, что пассивное курение связано с трёхкратным увеличением риска рака носовых пазух[83]. У вторичных курильщиков на 70 % чаще, чем у не подверженных дыму людей, формируется рак молочной железы; почечно-клеточной карциномы — на 13 %; рака мочевого пузыря — на 44 %. С пассивным курением связано развитие злокачественных опухолей и других органов: полости рта, гортани, желудка, рака груди, поджелудочной железы, мочевого пузыря, а также рака мозга у детей[12][8][84][85].
Респираторные и бронхолёгочные заболевания
Табакокурение нарушает процессы фильтрации и самоочищения лёгких. Во время употребления табака в организм попадает загрязнённый канцерогенами и вредными примесями воздух. Синильная кислота, акролеин, аммиак, двуокись азота и формальдегид оказывают прямое пагубное воздействие на реснички мерцательного эпителия, что влечёт скопление слизи и токсичных веществ. Даже без видимых негативных проявлений (кашель, одышка и т. д.) функциональное состояние лёгких у курильщиков хуже, чем у некурящих. И кроме онкологических заболеваний, негативное воздействие дыма может сказаться на развитии: эмфиземы, хронической обструктивной болезни лёгких (ХОБЛ); респираторном бронхиолите, ассоциируемом с интерстициальной болезнью лёгких; десквамативной интерстициальной пневмонии; гистиоцитозе Х; криптогенном фиброзирующем альвеолите; эозинофильной пневмонии. Кроме того, вредная привычка влияет на риски и тяжесть большинства заболеваний (от простуды до пневмоторакса и лёгочного кровотечения)[86].
- Хроническая обструктивная болезнь лёгких
Воздействие компонентов табачного дыма (например, монооксида углерода, цианидиума, акролеина и его производных) влечёт повреждение тканей лёгких и потерю эластичности альвеол, что, в свою очередь, приводит к развитию эмфиземы и Хронической обструктивной болезни лёгких[87][88]. Активное и пассивное табакокурение связано с 90 % случаев ХОБЛ, которая признана четвёртым по значимости неинфекционным заболеванием, влекущим наибольшую смертность в США и Европе[89][90]. У около половины курильщиков развиваются разные степени обструкции дыхательных путей, а у 10—20 % — клинически значимая ХОБЛ[91].
- Астма
Воздействие табачного дыма до рождения и в первые годы жизни ребёнка повышает риск развития астмы. По результатам разных исследований, посвящённых эффектам пассивного курения до и после родов, риск развития астмы у детей повышается на 21—85 %. Вредная привычка также значительно увеличивает шанс развития заболевания у взрослых. Например, Канадское национальное обследование здоровья населения показало, что курящие женщины имеют на 70 % более высокий уровень распространённости астмы по сравнению с некурящими. Курение также ухудшает течение болезни. Побочные эффекты от вредной привычки включают воспаление дыхательных путей и нечувствительность к кортикостероидам, использующимся в лечении болезни. Более того, курение сигарет при астме связано с увеличением числа опасных для жизни приступов, так как может вызвать острые бронхоспазмы. Тем не менее табачная зависимость встречается среди больных практически так же часто, как и среди основной популяции[46].
- Инфекционные заболевания
Курение является одним из основных факторов заболеваемости гриппом, что во время эпидемий сильно сказывается на работоспособности курильщиков. Так, ранние исследования среди студентов мужского пола во время вспышки гриппа 1968 года зафиксировали самый высокий уровень заболеваемости как симптоматической, так и бессимптомной среди курильщиков. Исследования израильских военных во время вспышки гриппа (H1N1) 1980-х годов показали, что употребляющие табак более подвержены гриппу (заболеваемость среди них составила 68,5 % против 47,2 % у некурящих), а также страдают от более тяжёлого течения болезни[92]. Метаанализ исследований 2017 года в этой области подтвердил, что у курильщиков вероятность развития лабораторно подтверждённого гриппа более чем в 5 раз выше. Они также на 34 % более подвержены гриппоподобным заболеваниям[93] и пневмонии[94].
Курение увеличивает риск заражения туберкулёзом и риск рецидива болезни, а также ухудшает реакцию на лечение. Восприимчивость курильщиков к инфекционному заболеванию обусловлена негативным влиянием компонентов табачного дыма на иммунную систему человека. Предположительно, заболеваемость туберкулёзом увеличивается от двух до четырёх раз среди тех, кто выкуривает более 20 сигарет в день[95]. И даже пассивное курение увеличивает риск заражения, особенно у детей[96][97].
Кроме того, курение примерно в четыре раза увеличивает шансы развития инвазивного пневмококкового заболевания[98].
- Воздействие вторичного табачного дыма
Примерно половина дыма во время курения уходит в окружающую среду и является угрозой для здоровья окружающих[44]. Взрослые, которые регулярно вдыхают побочный табачный дым, находятся в зоне повышенного риска развития бронхолёгочных заболеваний (включая более тяжёлые формы бронхиальной астмы, пневмонию[8] и хронический бронхит[99] и синусит[100])[101]. Они больше чем живущие в бездымной среде подвержены пневмококковой инфекции и туберкулёзу[8].
Лёгкие детей меньше, их иммунная система менее развита, что повышает риск заболеваний, связанных с экспозицией вторичного дыма. Дети дышат чаще и вдыхают больше вредных веществ в пересчёте на массу тела. По этой причине вредная привычка взрослых домочадцев признана одной из наиболее распространённых и опасных факторов окружающей среды[102]. Пассивное курение признано важной причиной развития у детей хронического кашля, пневмонии, среднего отита, бронхиолита и бронхита[83][103], а также влияет на заболеваемость туберкулёзом, инвазивной менингококковой болезни и другими инфекциями дыхательных путей[104][103][105].
Около 40 % от общего числа детей-астматиков во всём мире живут или сталкиваются с задымлённой средой регулярно. Хотя доказано, что вдыхание вторичного дыма вызывает более тяжёлое течение болезни: повышенную частоту приступов, увеличение количества посещений врача и госпитализаций, круглогодичное проявление приступов. Если родители бросают вредную привычку, симптомы их детей-астматиков улучшаются в 90 % случаев[83][12].
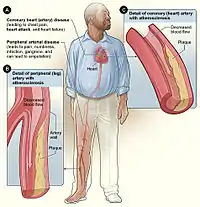
Сердечно-сосудистые заболевания
Курение — главный фактор риска сердечно-сосудистых заболеваний (ССЗ)[106]. При вдыхании дыма от сигареты незамедлительно следует реакция сердечно-сосудистой системы: в течение одной минуты сердечный ритм начинает расти, увеличиваясь на 30 % в течение десяти минут курения[107][106][39]. Вредная привычка также способствует повышению кровяного давления, уровеня фибриногена и тромбоцитов, из-за чего более вероятно образование тромбов. Так, употребление табака может быть связано с болезнью Бюргера (облитерирующий тромбангиит) и тромбозом артерий и вен на руках и ногах[108]. Оно увеличивает уровень холестерина и влечёт ослабление кровеносных сосудов. Соотношение липопротеинов высокой плотности к липопротеинам низкой плотности (известным как «хороший» и «плохой» холестерины) обычно ниже у курильщиков, по сравнению с некурящими[109]. Риски развития ССЗ могут увеличиваться для женщин, принимающих противозачаточные таблетки, или больных диабетом[106].
Исследования 2010-х годов доказали, что курение сигарет влияет на процесс деления клеток и меняет форму сердца[110]. Табачный дым повышает окислительный стресс, например, из-за истощения антиоксидантов в плазме, таких как витамин С[111].
- Атеросклероз
Регулярным курильщикам сложнее выполнять физические упражнения, так как один из основных компонентов табачного дыма — монооксид углерода, — оказывает негативное воздействие на способность крови переносить кислород и способность миокарда вырабатывать аденозинтрифосфат[107]. Это происходит за счёт того, что токсичный газ активно взаимодействует с гемоглобином, переносящим кислород, и влечёт потерю функциональности клеток крови с развитием вероятной гипоксии[109]. Нарушения в кровеносных сосудах увеличивают риск атеросклероза и заболеваний периферических артерий[106]. С прогрессированием атеросклероза кровь труднее протекает по жёстким и суженным сосудам, тем самым организм более склонен к образованию тромбозов. Внезапное закупоривание кровеносных сосудов может привести к инфаркту и инсульту[109].
- Ишемическая болезнь сердца и инсульт
Курение является основным фактором риска ишемической болезни сердца, состояния, при котором бляшки накапливаются внутри коронарных артерий[106].
Исследования, проведённые среди различных этнических и социальных групп, демонстрируют тесную связь между курением и риском инсульта. У курильщиков риск развития заболевания увеличивается от двух до шести раз по сравнению с некурящими[39][106]. Например, у людей в возрасте старше 40 лет показатель в 5 раз выше, если они курят[112][113]. Ишемический инсульт — не единственная форма инсульта, связанная с курением. Риск как внутримозгового кровоизлияния, так и субарахноидального кровоизлияния повышается в два—четыре раза у мужчин и женщин, выкуривающих более 15 сигарет в день[39].
- Пассивное курение и ССЗ
С середины 1980-х годов доказана и широко известна между пассивным курением и ССЗ. Влияние пассивного курения на организм особенно велико из-за более высокой концентрации опасных для здоровья элементов в побочном дыме по сравнению с первичным. Например, в нём в 3,4—4 раза больше бензопиренов, в 5 раз — монооксида углерода, в 45 раз — аммиака, в 5 раз — смол и никотина[83][114][12]. При одинаковом воздействии вторичный дым является более сильным активатором тромбоцитов, чем дым, непосредственно вдыхаемый человеком. У пассивных курильщиков наблюдается повышенный уровень воспалительных маркеров фибриногена и тромбоксана, а также пониженная способность кровеносных сосудов расширяться и их увеличенная жёсткость. Так, жёсткость аорты увеличивается уже в течение 4 минут пассивного курения, аналогично тому, как это происходит у активных курильщиков[11][115]. У некурящих людей, которые подвергаются пассивному курению дома или на работе, повышается риск развития любых сердечно-сосудистых заболеваний на 25—30 %. Например, пассивное курение увеличивает риск ишемической болезни сердца примерно на 30 %, риск развития инсульта — на 20—43 %[11][83][68][12]. Оно также ускоряет атеросклеротические поражения и увеличивает повреждение тканей после ИБС или инфаркта миокарда[107], а также негативно сказывается на работе вегетативной нервной системы, частоте сердечного ритма и парасимпатической модуляции, нарушает окислительно-восстановительные процессы[12][116][107][66].
Женское бесплодие и влияние на беременность
Курение сигарет связано с более низким уровнем фертильности и рядом неблагоприятных последствий для женского здоровья. Компоненты табачного дыма могут негативно повлиять на любую стадию репродуктивной функции. Эффект от вредной привычки зависит от степени табачной зависимости, гормонального статуса женщины и влияния других токсичных веществ. Например, курение имеет антиэстрогенные последствия, что связано с сокращением возраста наступления менопаузы. Метаанализ 21-го исследования в этой области подтвердил, что курение влечёт более низкую вероятность клинической беременности. Предположительно, популярность курения среди женщин репродуктивного возраста связана с ростом числа внематочных беременностей, так как ткани фаллопиевых труб уязвимы для воздействий компонентов табачного дыма. Тем не менее учёные отмечают необходимость дальнейших исследований в этой области. Существует предположение, что курение связано с более низким риском рака эндометрия[117][83][118].
Большинство исследований показали, что влияние дородового курения на потомство сильнее, чем послеродовое воздействие[91]. Вредная привычка беременных увеличивает склонность их потомства к хронической патологии лёгких, так как генетическая программа развития органа сложна и подвержена влиянию факторов внешней среды. Никотин, как основное действующее вещество табачного дыма, напрямую связан с повреждением ДНК, что может привести к снижению способности дыхательной системы плода к эффективному газообмену и возникновению дефектов нервной трубки[119][120][121].
Традиционно курение более распространено среди мужчин, поэтому женщины и дети чаще подвергаются воздействию вторичного табачного дыма и сталкиваются со связанными с ним заболеваниями[122]. С 1960-х годов известен весомый вред вторичного курения для здоровья детей и беременных: независимо от содержания никотина, вдыхание вторичного дыма может привести к различной степени гипоксии плода, внутриутробным инфекциям, преждевременному отслоению плаценты и нарушениям маточно-плацентарного кровотока, бронхолёгочным патологиям и вторичным иммунодефицитам у младенца[119][120][121][12]. Ряд исследований, опубликованных до 2011 года, и отчёты Главного хирурга США подтверждают, что вдыхание вторичного дыма повышает риск выкидыша на 11 %, риск рождения ребёнка недостаточной массы тела на 22 %, риск рождения ребёнка с расщелиной губы и нёба на 50 %[119][123][124]. Оно также может стать причиной преждевременных родов, перинатальной смертности младенца, бронхолёгочных патологий и вторичных иммунодефицитных состояний новорождённого, различных проблем физического и психического развития ребёнка[119][120][123].
Попадая в кровь кормящей женщины, токсические продукты табачного дыма препятствуют выработке лактогенных гормонов и нарушают процесс молокообразования. Грудные дети, вдыхающие вторичный дым, могут страдать расстройствами сна, частыми сменами настроения, раздражительностью, снижением аппетита и изменением вкусовых ощущений[12]. Вредная привычка родителей ведёт к увеличению частоты острых инфекций нижних дыхательных путей в первые два года жизни ребёнка и является главной устранимой причиной синдрома внезапной смерти младенца[83][12][102][125].
Диабет
Курение является фактором риска развития диабета 2-го типа, у потребляющих табак людей заболевание развивается на 30—50 % чаще, чем у некурящих. При интенсивном курении показатель может превышать 90 %. Химические вещества, содержащиеся в сигаретах, нарушают работу клеток ряда тканей, приводя к воспалениям, что может снизить эффективность инсулина и регулирования его уровня. Окислительный стресс, который является результатом взаимодействия компонентов табачного дыма и кислорода, также может быть связан с повышенным риском диабета[126][127][128].
Вредные эффекты курения сигарет и гипергликемии могут ускорить повреждение сосудов у курящих пациентов с диабетом[129]. Такие больные более склонны к сердечно-сосудистым заболеваниям и имеют более высокий уровень смертности, по сравнению с не страдающими диабетом курильщиками[130]. По данным Американской кардиологической ассоциации, по крайней мере, 68 % больных диабетом старше 65 лет умирают от болезней сердца[131]. Вредная привычка связана с рядом респираторных заболеваний, которые особенно опасны при диабете. Хронический бронхит, эмфизема и пневмония сложнее поддаются лечению у курильщиков с диабетом, сопровождаясь повышением уровня сахара в крови. Такие пациенты подвержены проблемам с почками[132]. Показатель, наиболее точно отражающий работу почек и характеризующий их состояние — скорость клубочковой фильтрации, — выше у курящих пациентов с диабетом 1-го типа в 4,3 раза, по сравнению с некурящими пациентами[133]. Люди, страдающие диабетом, имеют более высокий риск некоторых заболеваний глаз, включая катаракту и глаукому. Курение может ускорить развитие диабетической ретинопатии и усугубить её, что в итоге может привести к слепоте[131].
Почки
Исследования больных с хронической болезнью почек показали, что курение примерно на 60 % увеличивает риск развития почечной недостаточности. По другим данным, вероятность развития заболевания у курильщиков в 4 раза выше, чем у некурящих. Нарушение функции почек происходит из-за образования тромбов и жировых отложений в сосудах, увеличения частоты сердечных сокращений и артериального давления, с которыми связана вредная привычка. Кроме того, курение может негативно повлиять на эффективность лекарств, используемых для лечения повышенного кровяного давления, которое, в свою очередь, является основной причиной заболеваний почек[134][135][136]. Особенно курильщики склонны к гипертонической и диабетической нефропатии[137][138]. Также воздействие табачного дыма приводит к сужению кровеносных сосудов непосредственно в почках и росту выработки органом гормона ангиотензина II[139].
Ротовая полость
Среди прочих онкологических заболеваний курение также связано с раком ротовой полости. Негативному воздействию компонентов табачного дыма подвергаются губы, рот, горло, гортань и язык. Курение одной—двух сигар в день удваивает риск рака полости рта по сравнению с никогда некурившими. Выкуривание трёх—четырёх сигар в день увеличивает риск в 8,5 раз, а более пяти сигар в день — в 16 раз. Курильщики сигар и курильщики сигарет имеют одинаковую предрасположенность к развитию заболевания, но интенсивность вдыхания дыма сильно влияет на риск заболевания[140].
Помимо злокачественных опухолей, с курением связано с множество негативных эффектов, включая никотиновый стоматит, меланоз курильщика, кандидоз полости рта, кариес и отторжение имплантатов, пародонтоз и предрак, а также окрашивание зубов и появление налёта, снижение обоняния и вкуса[141]. Так, употребление табака является существенным фактором риска заболеваний пародонтоза (риск повышается до 6 раз)[142]. С вредной привычкой связана примерно половина случаев всех пародонтитов, а для рефрактерного пародонтита показатель увеличивается до 90 %. У курильщиков сигар, трубок и сигарет потеря костной массы значительно выше, чем у некурящих. У курильщиков наиболее распространённые эффекты бездымного табака локализуются в месте введения в виде рецессии дёсен и белых поражений слизистой оболочки. Курение может повышать уровни некоторых патогенов пародонта и негативно сказаться на выработку антител и на всех формах пародонтологической терапии. Прогрессирование заболеваний замедляется у бросивших курить пациентов, и они реагируют на пародонтальную терапию так же, как и некурящие[143].
Курение табака является основным фактором риска потери зубов. Центральные резцы, боковые резцы и первые моляры — наиболее часто отсутствующие зубы у курильщиков по сравнению с некурящими. Выкуривание от 5 до 45 сигарет в день, предположительно, повышает риск потери зубов у мужчин среднего возраста в два—три раза. Показатель снижался после отказа от вредной привычки, но оставался повышенным на 20 % для мужчин, которые бросили курить более 10 лет назад[144][145].
Инфекции
Связь между курением и развитием инфекций в организме обусловлена, предположительно, структурными изменениями в дыхательных путях и снижением иммунного ответа. Эти изменения включают снижение уровня циркулирующих иммуноглобулинов, подавление ответов антител на определённые антигены, снижение количества лимфоцитов CD4+, увеличение количества лимфоцитов CD8+, снижение активности фагоцитов и снижение высвобождения провоспалительных цитокинов. Таким образом негативное влияние табачного дыма признано существенным фактором риска серьёзных бактериальных и вирусных инфекций[146]. Например, курильщики подвержены в 2—4 раза бо́льшему риску инвазивного пневмококкового заболевания, которое связано с высокой смертностью. Они чаще болеют гриппом, простудой и тяжелее их переносят. Также среди употребляющих табак наблюдается повышенный уровень заболеваемости туберкулёзом и связанной с ним смертностью[146]. Среди других инфекционных заболеваний, связанных с курением: «Болезнь легионеров», менингококковая инфекция, ветряная оспа и папилломавирусные инфекции человека, ближневосточный респираторный синдром, тонзиллит, фарингит, ларингит, синусит, средний отит и другие инфекции в верхних и нижних дыхательных путях[147][142]. У курильщиков значительно повышается риск грибковых заболеваний лёгких, таких как кокцидиоидомикоз, криптококкоз и другие. Исследование больных 33 медицинских центров в Италии показало, что курение может увеличить риск криптококкоза среди людей с ВИЧ и без него[147].
Данные о связи между курением и COVID-19 противоречивы. Многие исследования показывают, что курение увеличивает заболеваемость и тяжесть COVID-19. Курение активирует ангиотензинпревращающий фермент, повышая восприимчивость к вирусу и инфекции тяжёлого острого респираторного синдрома. Курильщики с большей вероятностью влекут серьёзные симптомы COVID-19 с прогрессирующей пневмонией COVID-19. Однако эпидемиологических данных недостаточно, чтобы сделать однозначные выводы[147]. Заразившиеся COVID-19 курильщики тем не менее подвергались большему риску серьёзных осложнений или смерти, по сравнению с бывшими или никогда не курившими[148].
В 1990 году появились сообщения о связи между курением и ВИЧ-инфекцией. Исследование среди беременных жительниц Гаити показало, что у выкуривающих 4 или более сигарет в день уровень серопозитивности к ВИЧ-1 составлял 25 % по сравнению с 9,6 % для женщин, выкуривающих менее 4 сигарет в день. Дальнейшие обзоры также признавали курение независимым фактором риска ВИЧ-инфекции, но ряд исследований не подтверждает эти выводы. Курение связано с рискованным к ВИЧ поведением и известно, что инфицированные чаще курят, чем население в целом. И выявить влияние разных факторов в отдельности сложнее. Курение как кофактор развития СПИДа у людей, инфицированных вирусом иммунодефицита человека (ВИЧ) также активно изучается[142][148].
Импотенция
Эректильная дисфункция может быть вызвана рядом внешних факторов, одним из которых является курение. Компоненты табачного дыма негативно влияют на работу кровеносной системы, что влечёт плохое артериальное кровоснабжение полового члена. Уже после выкуривания двух сигарет может произойти острый спазм сосудов полового члена. Существуют данные, предположительно связывающие курение и изменение мужских половых гормонов. Вредная привычка является одной из наиболее вероятных причин дисфункции в молодом возрасте, увеличивая риск её развития, по крайней мере, вдвое[149][150] (по другим данным — на 85 %[151][152]). Кроме того, с ней связывают снижение качества спермы и эффективности лечения бесплодия[153][154].
Послеоперационные осложнения
Люди, употребляющие табак, подвержены значительно бо́льшему риску послеоперационных осложнений, независимо от типа хирургического вмешательства. Они могут включать нарушения функций сердца и лёгких, инфекции и медленное заживление ран, неврологические осложнения и госпитализацию в отделение интенсивной терапии[155]. Например, в исследовании 2013 года лёгочные осложнения у курильщиков возникали в 3,9% случаев, у некурящих — 0,9%. Риск раневых инфекций составлял 7,5% против 4,6% соответственно, шансы расхождения ран — 3,6% против 2,8%. Курильщики чаще нуждались в интенсивной терапии и более длительном послеоперационном пребывании в больнице. Когда пациенты бросают курить за 6—8 недель до операции, частота осложнений, связанных с табачным дымом, снижается почти до нуля. Таким образом плановая операция становится поводом к отказу от вредной привычки[156][157][134].
Кроме того, некоторые компоненты дыма нарушают функцию дыхания, как во время анестезии, так и после неё. Дёготь в табачном дыме раздражает лёгкие, курильщикам требуется большая доза препаратов, что повышает риск осложнений, связанных с анестезией[158][159]. Данные о связи курения с послеоперационной смертностью разнятся[160][161].
Взаимодействие с лекарствами
Выявлено множество взаимодействий между табачным дымом и лекарствами. Компоненты дыма взаимодействуют с лекарствами, влияя на их абсорбцию, распределение, метаболизм или выведение, что грозит изменением фармакологического ответа. В результате курильщикам могут потребоваться более высокие дозы препаратов, у них повышается риск передозировки и развития побочных реакций. Например, табакокурение может способствовать выработку эндогенных веществ, вызывающих инсулинорезистентность[162]. Женщинам старше 35 лет, выкуривающим более 15 сигарет в день, противопоказано использование любых гормональных контрацептивов из-за повышенного риска серьёзных побочных эффектов сердечно-сосудистой системы[163]. Кроме того, у некоторых категорий пациентов (например, у получающих лечение от психоневрологических заболеваний) высокая коморбидность сигаретного дыма увеличивает вероятность неожиданной реакции на терапию. Список лекарств, взаимодействующих с табачным дымом, включает также бета-блокаторы, антагонисты кальция, фуросемид, теофиллин, клозапин, оланзапин, метадон, ингаляторы кортикостероидов. Зафиксирована реакция даже с кофеином: курильщикам могут потребоваться в 4 раза более высокие дозы[164][165].
Ментальное здоровье и когнитивная функция

Стресс и депрессия
Табачные компании продвигают миф, что сигареты помогают снять стресс[167][167][168]. Но в действительности его уровень у взрослых курильщиков выше, чем у некурящих. Чувство расслабления, которое курильщики ассоциируют с сигаретами, связано с утолением никотинового голода. Повышение раздражительности между сигаретами объясняет, почему употребляющие табак испытывают больше ежедневного стресса, чем некурящие. При этом опросы курильщиков-подростков продемонстрировали, что уровень стресса растёт по мере развития табачной зависимости у респондентов. Таким образом, употребление табака не снимает напряжение, а фактически усиливает его[169][170]. Это доказывают замеры уровня стресса у бросающих курить: через шесть месяцев после отмены показатель снижался[171]. Пассивное курение тоже связано с негативным воздействием на психическое здоровье: в исследовании 2010 года о стрессе сообщало 14,5% выборки[172].
С табачной зависимостью связаны симптомы отмены, которые резко проявляются при отказе от сигарет. Бывшие курильщики могут испытывать тревогу, трудности с концентрацией внимания, раздражительность, возбуждённое состояние в течение первых месяцев после отказа[173].
Люди, которые пережили серьёзное депрессивное расстройство, чаще являются регулярными курильщиками. Установлена также связь между психиатрическим диагнозом и стремлением отказаться от вредной привычки: курильщики в подавленном состоянии на 40% реже бросают курить[174]. А когда они решают бросить, у них могут более явно проявляться симптомы, длительность фазы варьируется от нескольких недель до нескольких месяцев[175][176].
Интеллектуальные способности
В начале 1990-х годов учёные высказывали гипотезу, что никотин улучшает показатели скорости обработки информации и соответственно интеллектуальные способности[177]. Но исследования 2005 года доказали нейротоксический эффект никотина, который особенно серьёзен, если приобщение к вредной привычке происходит в ранние годы. У курильщиков-подростков наблюдается нарушение точности работы Рабочей памяти независимо от стажа. Во время отказа от сигарет они сталкивались с нарушениями рабочей и вербальной памяти[178]. Исследования магнитно-резонансной томографии продемонстрировали крупномасштабные аномалии мозга у курильщиков сигарет. Это свидетельствует о функциональных различиях между курильщиками и некурящими в определённых областях мозга, а именно в боковой префронтальной коре, передней поясной извилине, вентральном полосатом теле и таламусе. У курильщиков зафиксированы меньшие объёмы серого вещества и более низкая его плотность, чем у некурящих[179]. Курение признано фактором риска церебральной атрофии и корково-подкоркового снижения перфузии, которые связаны с ускоренной потерей нейронов и также предрасполагают к когнитивным нарушениям[180].
Деменция и дегенеративные заболевания
Установлена связь между курением и деменцией в пожилом возрасте. В исследовании 2007 года курильщики в пожилом возрасте чаще демонстрировали значительное ежегодное снижение показателей краткой оценки психического состояния, по сравнению с их некурящими сверстниками. У них наблюдался повышенный риск болезни Альцгеймера и ускоренное снижение когнитивных способностей[181]. Тем не менее отдельные исследования случай-контроль не подтвердили связь болезни и вредной привычки, что может быть связано с методологическими проблемами. Существуют исследования генезиса болезни, которые, наоборот, сообщают о защитном эффекте при табакокурении, однако они были аффилированы с табачными производителями. Кроме того, снижение риска болезни Альцгеймера может быть связано с тем, что курильщики склонны умирать, не достигнув возраста, в котором обычно развивается болезнь[182][183]. Неоднозначны и свидетельства о связи курения с болезнью Паркинсона: по одним выводам — курильщики имеют более низкую заболеваемость, по другим — двигательные расстройства при болезни способствуют отказу от курения[184][185]. Отдельные работы посвящены роли никотина, который стимулирует дофаминергическую систему мозга, уязвимую во время болезни, что и обеспечивает некоторое симптоматическое улучшение при болезни[186].
Влияние сигаретных добавок
При изготовлении табачных изделий используется более 1400 различных добавок, которые зачастую тоже оказывают негативное воздействие на организм человека. Производители применяют специальные вещества, чтобы облегчить приобщение населения к вредной привычке (вкусовые наполнители и подсластители), удешевить производство и усугубить табачную зависимость постоянных курильщиков (соединения аммония, повышающие щелочность дыма и уровень никотина). Например, какао и глицирризин действуют как «бронхолитическое средство», способствуя расширению дыхательных путей, облегчая поступление дыма и абсорбцию никотина. Ацетальдегид, возникающий при горении сахара, может усиливать зависимость от никотина. Левулиновая кислота влияет на химические процессы в мозге, делая его более восприимчивым к никотину[187].
При сгорании добавок возникают новые соединения, и они могут быть ядовиты или фармакологически активны. Их действие на организм в составе табачного дыма может отличаться от воздействия в чистом виде. Тем не менее наполнение сигарет слабо регулируется, а влияние добавок на организм человека изучено мало. Установлено, что[188]:
- Ацетальдегид, являющийся положительным мутагеном и использующийся в табачной промышленности, стимулирует опухоли в дыхательных путях у хомяков при вдыхании.
- Фурфурол, взаимодействуя с канцерогенными веществами, может усиливать рост злокачественных опухолей.
- Ацетат фурфурола отмечен мутагенными свойствами.
- Ортометоксициннамальдегид (альдегид, полученный из корицы) предположительно действует как канцероген.
- Глицерин, по данным отчета Главного врача США, вероятно повышает риск развития рака мочевого пузыря. Продукт его сгорания — акролеин замедляет активность микроскопических ресничек, выводящих инородные вещества из лёгких.
- Смола сигарет, в которые добавлено какао, вызывает больше раковых опухолей у лабораторных мышей.
- Предположительно, смягчающее действие ментола стимулирует курильщиков вдыхать дым глубже. Также исследователи считают, что ментол может повреждать клетки и позволять токсинам сигарет просачиваться через них и вызывать рак.
Электронные средства доставки никотина
ВОЗ признаёт электронные средства доставки никотина, включая электронные сигареты, опасными для здоровья. Многие из долгосрочных последствий использования ЭСДН для здоровья до сих пор неизвестны, появляется больше свидетельств того, что эти продукты не безвредны[189].
Жидкости-наполнители для таких устройств отличаются по составу и содержат различные дозы никотина, а также широкий спектр ароматизаторов, пропиленгликоля, глицерина и других соединений. Вдыхаемый курильщиком аэрозоль зачастую включает токсичные соединения, например, формальдегид, который вызывает рак. Даже во многих заявленных как «безникотиновые» жидкостях для электронных устройств, эксперты обнаружили этот алкалоид в составе. Жидкости фактически не содержащие никотин всё равно включают потенциально вредные составляющие, которые при вдыхании могут оказывать негативное воздействие на здоровье. Кроме того, курение ЭСДН имитирует поведенческий фактор употребления обычных сигарет, что может помешать бросающим добиться успеха и стимулировать некурящих к потреблению обычных сигарет[189].
Табачная промышленность и связанные с ней отрасли продают и продвигают ЭСДН как якобы «более безопасную» альтернативу обычным сигаретам, и многие пользователи считают их значительно «менее вредными». Тем не менее исследования показали, что ЭСДН оказывают негативное воздействие на здоровье сердечно-сосудистой системы: отрицательно влияют на частоту сердечных сокращений и артериальное давление, и при ежедневном употреблении повышают риск инфаркта миокарда. Они также являются вероятными причинами развития астмы и хронической обструктивной лёгочной болезни. Некоторые ароматизаторы увеличивают токсичность вдыхаемых курильщиком аэрозолей, например, компоненты, используемые для придания маслянистого вкуса, могут вызывать облитерирующий бронхиолит[189].
Зачастую курильщики используют ЭСДН в дополнение к традиционным сигаретам. Например, в США почти 70 % взрослых потребителей электронных курят также и обычные сигареты. Употребление двух продуктов влечёт ещё более высокие риски развития сердечно-сосудистых заболеваний, чем традиционное курение[189].
Шизофрения
Лица с психологическими расстройствами относятся к группе повышенного риска развития табачной зависимости[190]. Распространённость курения среди них традиционно в 2—3 раза выше, чем в общей популяции. Особенно выделяются больные шизофренией, среди которых число курящих в среднем в пять раз больше (в два — в сравнении с другими психически больными). Многочисленные исследования начала 2000-х годов показывают, что распространённость курения среди больных с шизофренией превышает 80 %. Они не только курят чаще, но также интенсивнее. Число рецидивов в течение первого года после отказа от курения в этой подгруппе также выше (70—83 % против 41—58 % в общей популяции)[191][192][193][194]. При активном и пассивном курении также повышается риск госпитализации в психиатрическую больницу[172].
Среди причин этого феномена выделяют несколько аспектов[191][193][194]:
- низкий социально-экономический статус больных шизофренией, что традиционно является фактором для начала курения (социально-экономическая или экологическая гипотеза);
- табачная зависимость, которая затрудняет процесс отказа от вредной привычки;
- сходные факторы риска начала курения и развития психологических заболеваний (например, неблагоприятная окружающая среда, употребление других наркотических веществ);
- стремление больных к самолечению и облегчению симптомов психоза за счёт никотина (обратная причинная связь);
- потенциальная предрасположенность, вероятно, генетического характера;
- курение, предположительно, может быть связано с факторами развития психозов;
- закрытый режим психиатрических стационаров, отсутствие развлечений и скука (бытовой фактор).
Причины приобщения к вредной привычке для психически нездоровых людей традиционно не отличаются от основной массы курильщиков (социальное давление, ложное ощущение статусности и другое). Однако исследователи указывают, что для страдающих шизофренией влияние никотина на организм более заметно: он вызывает увеличение синаптического дофамина, что может компенсировать пониженную экспрессию этого гормона у больных, а также связывать рецепторы в некоторых областях мозга. Исследователи полагают, что механизм способствует снижению симптоматичности шизофрении, и связывают с этим более выраженную табачную зависимость и меньший уровень отказа от вредной привычки среди больных. Никотин облегчает выполнение задач, связанных с высокой когнитивной нагрузкой, активирует области мозга, которые облегчают внимание и усиливают подавление импульсных реакций[192]. Никотин может помочь улучшить слуховой проход, способность отсеивать навязчивые звуки окружающей среды. Это может помочь улучшить концентрацию внимания и уменьшить слуховые галлюцинации, позволяя людям с шизофренией более эффективно воспринимать окружающую среду[191].
Предполагаемые краткосрочные выгоды от вредной привычки для пациентов с шизофренией способствовали развитию нейтрального отношения к ней у отдельных медиков. Это мнение поддерживает табачная индустрия и исследования, которые она спонсирует[195]. Однако доказано, что курение сигарет приводит к ряду сопутствующих заболеваний. Смертность от них у больных шизофренией выше, чем у пациентов непсихиатрического профиля. По данным исследований 2005 года, риск развития ишемической болезни сердца у пациентов мужчин составил 9,4 % против 7 % в контрольной группе (для женщин: 6,3 % против 4,2 %)[196]. Долгосрочные данные подтверждают, что устранение даже одного фактора риска может принести значительный эффект в долгосрочной перспективе. Кроме того, курение сигарет снижает эффект многих антипсихотических препаратов, связанных с индукцией ферментов. И большинство медицинских работников придерживается мнения, что такое пагубное действие, как курение, не может быть оправдано[191][192]. Кроме того, вредная привычка заметно сказывается на финансовом состоянии больных шизофренией, которые вынуждены тратить значительную часть своего пособия на сигареты (по данным анализа 2004 года в США — в среднем около 27 %)[197].
Ряд исследований последних лет изучал влияние курения сигарет на риск последующего развития шизофрении. Так, исследование более 50 тысяч шведских призывников в возрасте 18—20 лет в 2003 году показало, что существует линейная зависимость между количеством выкуриваемых сигарет и более низким риском шизофрении (коэффициент 0,5—0,8 по сравнению с некурящими). Другое исследование, проведённое годом позднее на израильских призывниках, наоборот, показало более высокий риск развития поздней шизофрении у курильщиков-подростков, чем у их некурящих сверстников. В 2019-м британские генетики выявили, что риск развития шизофрении у курильщиков выше в 2,27 раза. Исследование охватывало около 460 тысяч британских табакозависимых, но учёные заявляли о «проблемах в переносе результатов на всю популяцию»[198]. Ряд исследователей допускает, что табакокурение может выступать своеобразным защитным фактором развития шизофрении, но вред от него значительно перевешивает любые возможные преимущества[199][200].
Большинство курильщиков с психическими расстройствами заявляют о желании бросить курить, но они традиционно испытывают проблемы с отказом неё. Это связано в первую очередь с ярко выраженным характером табачной зависимости. Потенциальную эффективность в отказе от вредной привычки для больных шизофренией продемонстрировали никотинзаместительная и когнитивно-поведенческая терапии, а также фармакотерапевтические средства. Например, свою результативность доказали типичные и атипичные нейролептики, которые параллельно ослабляют симптомы психологического расстройства и способны улучшать когнитивные функции больных. По данным исследования 2004 года, показатель отказа от курения при сочетании разных практик в долгосрочной перспективе у 22 % больных шизофренией сопоставим с показателями населения в целом[201][194][191][202].
Отказ от курения
Отказ от курения сокращает риск негативных последствий для организма и положительно влияет на здоровье. Например, отказ от вредной привычки среди астматиков сокращает негативные последствия, вызванные влиянием табачного дыма[203][51]. Также доказано, что после отказа[39]:
- В течение 20 минут артериальное давление падает до уровня перед последней сигаретой.
- В течение 8 часов уровень монооксида углерода в крови возвращается к норме.
- В течение 24 часов снижается вероятность развития сердечного приступа.
- В течение от 2—12 недель улучшается кровообращение и увеличивается функция лёгких.
- В течение 8 недель у диабетиков инсулин становится более эффективным в снижении уровня сахара в крови[126].
- В течение 1—2 месяцев начинает снижаться риск инсульта из-за гиперкоагуляции.
- В течение 1—9 месяцев лёгкие восстанавливают нормальную цилиарную функцию.
- Через год риск сердечных заболеваний уменьшается вдвое.
- Через 5 лет риск инсульта в большинстве случаев снижается до уровня некурящих.
- Через 10 лет у бывшего курильщика риск рака лёгких примерно вдвое меньше, чем у курильщика. Вероятность развития рака ротовой полости, горла, пищевода, мочевого пузыря, почек и поджелудочной железы также сокращается.
- Через 15 лет бывшие курильщики имеют такой же риск развития сердечных заболеваний как и никогда некурившие.
Примечания
- Prevalence of current tobacco use among adults aged=15 years (percentage) (недоступная ссылка). World Health Organization. Дата обращения: 20 ноября 2019. Архивировано 11 декабря 2008 года.
- Mayo report on addressing the worldwide tobacco epidemic through effective, evidence-based treatment 2. World Health Organization. Дата обращения: 2 января 2009. Архивировано 2 февраля 2014 года.
- Весемирная организация здравооранения. Табак (2019). Дата обращения: 21 ноября 2019. Архивировано 19 октября 2019 года.
- ВОЗ, 2019, с. 12—14.
- Cigarettes 'cut life by 11 minutes'. BBC (31 декабря 1999). Дата обращения: 5 января 2021. Архивировано 11 ноября 2020 года.
- Jha P., Peto R. Global effects of smoking, of quitting, and of taxing tobacco (англ.) // The New England Journal of Medicine : journal. — 2014. — January (vol. 370, no. 1). — P. 60—8. — doi:10.1056/nejmra1308383. — PMID 24382066.
- Табак. WHO (2021-7-27). Дата обращения: 5 января 2021. Архивировано 28 октября 2020 года.
- Титова, 2016, с. 73—77.
- Набиева Л. В., Мешкова Н. А. Влияние никотиновой интоксикации на течение беременности и исходы родов // Вестник Совета молодых учёных и специалистов Челябинской области. — 2019.
- Vainio H. Is passive smoking increasing cancer risk? (англ.) // Scandinavian Journal of Work, Environment & Health : journal. — 1987. — June (vol. 13, no. 3). — P. 193—196. — doi:10.5271/sjweh.2066. — PMID 3303311.
- Cardiovascular Effects of Secondhand Smoke // American Heart Association. — 2005.
- Куликов, 2017, с. 98—102.
- Яшин, 2011, с. 175—179.
- Nichter M., Cartwright E. Saving the Children for the Tobacco Industry (англ.) // Medical Anthropology Quarterly : journal. — 1991. — Vol. 5, no. 3. — P. 236—256. — doi:10.1525/maq.1991.5.3.02a00040. — .
- ВОЗ | 10 фактов о курении среди женщин. www.who.int. Дата обращения: 11 апреля 2020. Архивировано 10 ноября 2018 года.
- Борьба с табачными изделиями. World Bank Russia (2004). Дата обращения: 5 января 2021. Архивировано 20 апреля 2021 года.
- Цели развития тысячелетия и борьба против табака. Tobacco free center (2016). Дата обращения: 5 января 2021. Архивировано 20 апреля 2021 года.
- Zimmer, 2012.
- Здоровые города против табака. Ассоциация по улучшению состояния здоровья и качества жизни (14 июля 2015). Дата обращения: 5 января 2021. Архивировано 2 сентября 2021 года.
- Андреева, 2004, с. 20—21.
- Богданов И. Дым отечества, или Краткая история табакокурения. — Москва: Новое литературное обозрение, 2007. — 280 с. — ISBN 5-86793-492-6.
- Г. М. Сахарова, А. Г. Чучалин. Лечение табачной зависимости // Русский Медицинский Журнал. — 2014.
- J. Richards. History Shows Smoking Bans Likely to Be Repealed. Heartland Institute (1 июля 2008). Дата обращения: 5 января 2021. Архивировано 17 июля 2021 года.
- С. Новгородцев. «Осторожно, люди!»: табак и человечество. Би-би-си (11 августа 2014). Дата обращения: 5 января 2021. Архивировано 2 сентября 2021 года.
- R. Doll. Uncovering the effects of smoking: historical perspective // Medical Research. — 1998. — С. 87—117.
- Harrald, 2010, с. 15—30.
- Ruth, 2001.
- Russo, 2011, с. 557—577.
- Моисеев, 2004, с. 13—33.
- I. Fisher. "Does tobacco injure the human body?" // Readers Digest. — 1924.
- Аджанов, 2009, с. 20—21.
- Psychological action of tobacco smoke and factors involved (1940). Дата обращения: 5 января 2021. Архивировано 4 февраля 2022 года.
- Андреева, 2004, с. 21—22, 60-65.
- Harrald, 2010, с. 35—50.
- Андреева, 2004, с. 60—66.
- Андреева, 2004, с. 21—22, 62.
- Доктор Завьялов о силе привычки и методах борьбы с ней. Газпром (2010). Дата обращения: 5 января 2021. Архивировано 12 июля 2016 года.
- Андреева, 2004, с. 22—23.
- Shah R. S., Cole J. W. Smoking and stroke: the more you smoke the more you stroke (англ.) // Expert Review of Cardiovascular Therapy : journal. — 2010. — July (vol. 8, no. 7). — P. 917—932. — doi:10.1586/erc.10.56. — PMID 20602553.
- Сахарова, 2017, с. 1—4.
- ВОЗ, 2009, с. 11—13.
- Борьба с курением в мире и Украине. ТОВ «МОРІОН» (2010). Дата обращения: 5 января 2021. Архивировано 16 апреля 2021 года.
- WHO global report, 2018.
- Румянцев, 2018, с. 9—31.
- A. Bhatnagar, L. Whitsel, K. Ribisl et al. Electronic cigarettes: a policy statement from the American Heart Association. // Circulation. — 2013.
- R. Polosa, N. C. Thomson. Smoking and asthma: dangerous liaisons // European Respiratory Journal. — 2013. — С. 716—726.
- ВОЗ, 2019, с. 18—20.
- ВОЗ, 2019, с. 14—16.
- ВОЗ, 2019, с. 20—25.
- M. Shaw, R. Mitchell, D. Dorling. Time for a smoke? One cigarette reduces your life by 11 minutes // BMJ. — 2000. — С. 53.
- Rizzuto D., Fratiglioni L. Lifestyle Factors Related to Mortality and Survival: A Mini-Review // Karger International. — 2014.
- M. T. Streppel, H. C. Boshuizen, M. C. Ocké, F. J. Kok, D. Kromhout. Mortality and life expectancy in relation to long‐term cigarette, cigar and pipe smoking: The Zutphen Study // Tobacco Control. — 2007. — С. 107—113.
- ВОЗ, 2019, с. 22.
- Brandt, 2007, с. 105—135.
- Kuper H., Boffetta P., Adami H. O. Tobacco use and cancer causation: association by tumour type (англ.) // Journal of Internal Medicine : journal. — 2002. — September (vol. 252, no. 3). — P. 206—224. — doi:10.1046/j.1365-2796.2002.01022.x. — PMID 12270001.
- Esophagus Cancer. American Cancer Society (11 августа 2011). Дата обращения: 6 мая 2012. Архивировано 25 июля 2010 года.
- Boffetta P. Tobacco smoking and risk of bladder cancer (неопр.) // Scandinavian Journal of Urology and Nephrology. Supplementum. — 2008. — September (т. 42, № 218). — С. 45—54. — doi:10.1080/03008880802283664. — PMID 18815916.
- Iodice S., Gandini S., Maisonneuve P., Lowenfels A. B. Tobacco and the risk of pancreatic cancer: a review and meta-analysis (англ.) // Langenbeck's Archives of Surgery : journal. — 2008. — July (vol. 393, no. 4). — P. 535—545. — doi:10.1007/s00423-007-0266-2. — PMID 18193270.
- Vineis P., Alavanja M., Buffler P., Fontham E., Franceschi S., Gao Y. T., Gupta P. C., Hackshaw A., Matos E., Samet J., Sitas F., Smith J., Stayner L., Straif K., Thun M. J., Wichmann H. E., Wu A. H., Zaridze D., Peto R., Doll R. Tobacco and cancer: recent epidemiological evidence (англ.) // Journal of the National Cancer Institute : journal. — 2004. — January (vol. 96, no. 2). — P. 99—106. — doi:10.1093/jnci/djh014. — PMID 14734699.
- Lung Cancer and Smoking (недоступная ссылка). Fact Sheet. www.LegacyForHealth.org (23 ноября 2010). Дата обращения: 14 июля 2019. Архивировано 15 марта 2013 года.
- Lipworth L., Tarone R. E., McLaughlin J. K. The epidemiology of renal cell carcinoma (англ.) // The Journal of Urology : journal. — 2006. — December (vol. 176, no. 6 Pt 1). — P. 2353—2358. — doi:10.1016/j.juro.2006.07.130. — PMID 17085101.
- Risks and causes of laryngeal cancer. Cancer Research UK. Дата обращения: 21 июня 2015. Архивировано 7 октября 2014 года.
- Head and Neck Cancer: Risk Factors and Prevention. ASCO (26 июня 2012). Дата обращения: 21 июня 2015. Архивировано 29 сентября 2012 года.
- Kuper H., Boffetta P., Adami H. O. Tobacco use and cancer causation: association by tumour type // Journal of Internal Medicine. — 2002. — С. 206—224.
- Sasco A. J., Secretan M. B., Straif K. Tobacco smoking and cancer: a brief review of recent epidemiological evidence (англ.) // Lung Cancer : journal. — 2004. — August (vol. 45 Suppl 2). — P. S3—9. — doi:10.1016/j.lungcan.2004.07.998. — PMID 15552776.
- What Are the Risk Factors for Lung Cancer?. U.S. Department of Health & Human Services (2 сентября 2020). Дата обращения: 5 января 2021. Архивировано 11 января 2021 года.
- What are the risk factors for breast cancer?. American Cancer Society. Дата обращения: 31 мая 2015. Архивировано 20 декабря 2012 года.
- Smoking & Tobacco Use. U.S. Department of Health & Human Services (2021). Дата обращения: 5 января 2021. Архивировано 6 января 2021 года.
- T. Ozlü, Y. Bülbül. Smoking and lung cancer // Tuberk Toraks. — 2005. — С. 200—209.
- Walser T, Cui X, Yanagawa J, et al. Smoking and Lung Cancer // Proceedings of the American Thoracic Society. — 2008. — С. 811—815.
- Lung Cancer Risk Factors. American Cancer Society (2020). Дата обращения: 5 января 2021. Архивировано 7 декабря 2016 года.
- The Connection Between Smoking and Lung Cancer. Healthline Media (29 марта 2021). Дата обращения: 5 января 2021. Архивировано 1 апреля 2021 года.
- Risks and causes. Cancer Research UK (2021). Дата обращения: 5 января 2021. Архивировано 27 ноября 2016 года.
- A. Jethwa, S. S. Khariwala. Tobacco-related carcinogenesis in head and neck cancer. Cancer metastasis reviews (2017). Дата обращения: 5 января 2021. Архивировано 4 февраля 2022 года.
- Head and Neck Cancer: Risk Factors and Prevention. American Society of Clinical Oncology (2019). Дата обращения: 5 января 2021. Архивировано 28 января 2021 года.
- Causes-Laryngeal (larynx) cancer. NHS (2021). Дата обращения: 5 января 2021. Архивировано 6 июня 2021 года.
- L. Lipworth, R. E. Tarone, J. K. McLaughlin. The epidemiology of renal cell carcinoma // The Journal of Urology. — 2006. — С. 2353—2358.
- Boffetta P. Tobacco smoking and risk of bladder cancer // NLM. — 2008. — С. 45—54.
- Bladder Cancer Risk Factors. American Cancer Society (30 января 2019). Дата обращения: 5 января 2021. Архивировано 2 января 2021 года.
- Smoking and Bladder Cancer. National Institutes of Health (29 августа 2011). Дата обращения: 5 января 2021. Архивировано 12 января 2021 года.
- Esophageal Cancer Risk Factors. American Cancer Society (9 июня 2020). Дата обращения: 5 января 2021. Архивировано 3 декабря 2016 года.
- Iodice S., Gandini S., Maisonneuve P., Lowenfels A. B. Tobacco and the risk of pancreatic cancer: a review and meta-analysis // Langenbecks Arch Surg. — 2008. — С. 535—545.
- The Health Consequences of Involuntary Exposure to Tobacco Smoke / Управление по курению и здоровью (США).. — Атланта: Centers for Disease Control and Prevention (US), 2006.
- ВОЗ: из-за воздействия табака ежегодно умирает более 8 миллионов человек. Такие дела (30 мая 2019). Дата обращения: 5 января 2021. Архивировано 9 августа 2021 года.
- M. G. Cumberbatch, M. Rota, J. W. Catto et al. The Role of Tobacco Smoke in Bladder and Kidney Carcinogenesis: A Comparison of Exposures and Meta-analysis of Incidence and Mortality Risks // White Rose Research. — 2016. — С. 458—466.
- Андреева, 2004, с. 69—79.
- Devereux G. ABC of chronic obstructive pulmonary disease. Definition, epidemiology, and risk factors (англ.) // BMJ : journal. — 2006. — May (vol. 332, no. 7550). — P. 1142—1144. — doi:10.1136/bmj.332.7550.1142. — PMID 16690673.
- Facchinetti F., Amadei F., Geppetti P., Tarantini F., Di Serio C., Dragotto A., Gigli P. M., Catinella S., Civelli M., Patacchini R. Alpha,beta-unsaturated aldehydes in cigarette smoke release inflammatory mediators from human macrophages (англ.) // American Journal of Respiratory Cell and Molecular Biology : journal. — 2007. — November (vol. 37, no. 5). — P. 617—623. — doi:10.1165/rcmb.2007-0130OC. — PMID 17600310.
- Шевцова В. И., Зуйкова А. А., Пашков А. Н. Раннее выявление хронической обструктивной болезни лёгких - вектор на биомаркеры // Архивъ внутренней медицины. — 2016.
- M. Bentayeb, M. Simoni, D. Norback, S. Baldacci, S. Maio, G. Viegi, I. Annesi-Maesano. Indoor air pollution and respiratory health in the elderly // Environ Sci Health A Tox Hazard Subst Environ. — 2013.
- G. Devereux. Definition, epidemiology, and risk factors // BMJ. — 2006. — С. 1142—1144.
- Kark J. D., Lebiush M., Rannon L. Cigarette smoking as a risk factor for epidemic a(h1n1) influenza in young men // N Engl J Med. — 1982. — С. 1042—1046.
- Lawrence H., Hunter A., Murray R., Lim W. S., McKeever T. Cigarette smoking and the occurrence of influenza - Systematic review // Journal of Infection. — 2019. — С. 401—406.
- C. M. Wong, L. Yang, K. P. Chan et al. Cigarette smoking as a risk factor for influenza‐associated mortality: evidence from an elderly cohort // Influenza Other Respir Viruses. — 2013. — С. 531—539.
- P. D. O. Davies, W. W. Yew, D. Ganguly, A. L. Davidow, L. B. Reichman, K. Dheda, G. A. Rook. Smoking and tuberculosis: the epidemiological association and immunopathogenesis // Transactions of The Royal Society of Tropical Medicine and Hygiene. — 2006. — С. 291—298.
- Smoking and tuberculosis: a dangerous combination. WHO (22 марта 2018). Дата обращения: 5 января 2021. Архивировано 13 декабря 2020 года.
- R. Alavi-Naini, B. Sharifi-Mood, M. Metanat. Association Between Tuberculosis and Smoking // International journal of High Risk Behaviors. — 2012. — С. 71—74.
- J. P. Nuorti, J. C. Butler, M. M. Farley, L. H. Harrison, A. McGeer, M. S. Kolczak, R. F. Breiman. Cigarette smoking and invasive pneumococcal disease. Active Bacterial Core Surveillance Team // The New England Journal of Medicine. — 2000. — С. 681—689.
- Похазникова, 2015, с. 21—28.
- H. Kevin, J. Liang, S. Y. Lin. The role of secondhand smoke in sinusitis: a systematic review // International Forum of Allergy & Rhinology. — 2013. — С. 22—28.
- Б. Ц.Батожаргалова, Ю. Л. Мизерницкий. Влияние экспозиции к табачному дыму на респираторное здоровье подростков // Вестник НГУ. — 2012. — С. 112—121.
- J. R. DiFranza, C. A. Aligne, M. Weitzman. Prenatal and Postnatal Environmental Tobacco Smoke Exposure and Children’s Health // Pediatrics. — 2004. — С. 1007—10015.
- Jongste J. C., Shields M. D. Cough: Chronic cough in children // Thorax. — 2003.
- Jafta N., Jeena P. M., Barregard L.; Naidoo R. N. Childhood tuberculosis and exposure to indoor air pollution: a systematic review and meta-analysis // The International Journal of Tuberculosis and Lung Disease. — 2015.
- Андреева, 2009, с. 86—95.
- How Does Smoking Affect the Heart and Blood Vessels?. NHLBI. Дата обращения: 9 сентября 2015. Архивировано 19 декабря 2017 года.
- Glantz S. A., Parmley W. W. Passive smoking and heart disease. Mechanisms and risk (англ.) // JAMA : journal. — 1995. — April (vol. 273, no. 13). — P. 1047—1053. — doi:10.1001/jama.1995.03520370089043. — PMID 7897790.
- Joyce J. W. Buerger's disease (thromboangiitis obliterans) (англ.) // Rheumatic Diseases Clinics of North America : journal. — 1990. — May (vol. 16, no. 2). — P. 463—470. — PMID 2189162.
- Narkiewicz K., Kjeldsen S. E., Hedner T. Is smoking a causative factor of hypertension? (неопр.) // Blood Pressure. — 2005. — Т. 14, № 2. — С. 69—71. — doi:10.1080/08037050510034202. — PMID 16036482.
- Cigarette Smoke Changes Heart's Shape, InfoNIAC.com. Архивировано 13 февраля 2009 года. Дата обращения 15 июля 2019.
- Saha S. P., Bhalla D. K., Whayne T. F., Gairola C. Cigarette smoke and adverse health effects: An overview of research trends and future needs (англ.) // The International Journal of Angiology : journal. — Vol. 16, no. 3. — P. 77—83. — doi:10.1055/s-0031-1278254. — PMID 22477297.
- Health : Young smokers' heart attack risk, BBC (24 августа 2004). Архивировано 23 апреля 2015 года. Дата обращения 15 июля 2019.
- Mähönen M. S., McElduff P., Dobson A. J., Kuulasmaa K. A., Evans A. E. Current smoking and the risk of non-fatal myocardial infarction in the WHO MONICA Project populations (англ.) // Tobacco Control : journal. — 2004. — Vol. 13, no. 3. — P. 244—250. — doi:10.1136/tc.2003.003269. — PMID 15333879.
- Н, С. Другаков. Изучение пассивного курения на органы дыхательной системы // Международный школьный научный вестник. — 2018. — С. 863.
- Aю Bhatnagar,. Electronic cigarettes: a policy statement from the American Heart Association // Circulation. — 2014.
- https://www.internationaljournalofcardiology.com/article/S0167-5273(11)02031-6/fulltext. Journal of Cardiology (2013). Дата обращения: 5 января 2021. Архивировано 4 февраля 2022 года.
- K. C. Johnsona, S. A. Glantz. Evidence secondhand smoke causes breast cancer in 2005 stronger than for lung cancer in 1986 // PMC. — 2009. — С. 492—496.
- C. Dechanet, T. Anahory, J. C. Mathieu Daude, X. Quantin, L. Reyftmann, S. Hamamah, B. Hedon, H. Dechaud. Effects of cigarette smoking on reproduction // Human Reproduction Update. — 2011. — С. 76—95.
- Кузина, 2016, с. 42—43.
- Лифанов, 2014, с. 20—27.
- Wang M., Wang Z. P., Zhang M. Maternal passive smoking during pregnancy and neural tube defects in offspring: a meta-analysis // Archives of Gynecology and Obstetrics. — 2014. — С. 513—521.
- H. Wipfli, E. Avila-Tang, A. Navas-Acien, S. Kim. Secondhand Smoke Exposure Among Women and Children: Evidence From 31 Countries // AJPH. — 2008.
- B. L. Pineles, E. Park, J. M. Samet. Systematic Review and Meta-Analysis of Miscarriage and Maternal Exposure to Tobacco Smoke During Pregnancy // American Journal of Epidemiology. — 2014. — С. 807—823.
- H. J. Sabbagh, M. Hassan Ahmed Hassan, N. P. T. Innes, H. M. Elkodary, J. Little, P. A. Mossey. Passive Smoking in the Etiology of Non-Syndromic Orofacial Clefts: A Systematic Review and Meta-Analysis // PLoS One. — 2015.
- G. Raghuveer. Cardiovascular Consequences of Childhood Second Hand Tobacco Smoke Exposure // Circulation. — 2016. — С. 336—359.
- Cigarette Smoking: A Risk Factor for Type 2 Diabetes. FDA (5 апреля 2020). Дата обращения: 5 января 2021. Архивировано 6 сентября 2021 года.
- The Health Consequences of Smoking—50 Years of Progress / National Center for Chronic Disease Prevention and Health Promotion. — Роквилл: U. S. Department of Health and Human Services, 2014. — 36 с.
- Björn Eliasson. Cigarette smoking and diabetes // Progress in Cardiovascular Diseases. — 2003. — С. 405—413.
- D. Campagna, A. Alamo, A. Di Pino, C. Russo, A. E. Calogero, F. Purrello, R. Polosa. Smoking and diabetes: dangerous liaisons and confusing relationships // Diabetology & Metabolic Syndrome. — 2019.
- https://www.ncbi.nlm.nih.gov/books/NBK53012/#ch6.s64 / National Center for Chronic Disease Prevention and Health Promotion. — Атланта: Centers for Disease Control and Prevention, 2010. — ISBN 978-0-16-084078-4.
- Smoking and Diabetes: 4 Smoking-Related Problems. Heathline (20 июня 2018). Дата обращения: 5 января 2021. Архивировано 23 января 2021 года.
- Diabetes and Smoking. Diabetes Digital Media Ltd (15 января 2019). Дата обращения: 5 января 2021. Архивировано 28 ноября 2020 года.
- Leonberg-Yoo A. K., Rudnick M. R. Tobacco Use: A Chronic Kidney Disease Accelerant // American Journal of Nephrology. — 2017. — С. 257—259.
- Smoking and Your Health. National Kidney Foundation (10 сентября 2020). Дата обращения: 5 января 2021. Архивировано 14 января 2021 года.
- J. Xia, L. Wang, Z. Ma, L. Zhong, Y. Wang, Y. Gao, L. He, X. Su. Cigarette smoking and chronic kidney disease in the general population: a systematic review and meta-analysis of prospective cohort studies // Nephrology Dialysis Transplantation. — 2017. — С. 475—487.
- Smoking and kidney function. Royal Free London NHS Foundation (2021). Дата обращения: 5 января 2021. Архивировано 26 января 2021 года.
- R. Yacoub, H. Habib, A. Lahdo, R. Al Ali, L. Varjabedian, G. Atalla, N. Kassis Akl, S. Aldakheel, S. Alahdab, S. Albitar. Association between smoking and chronic kidney disease: a case control study // BMC Public Health. — 2010.
- P. T. Sawicki, U. Didjurgeit, I. Mühlhauser, R. Bender, L. Heinemann, M. Berger. Smoking is associated with progression of diabetic nephropathy. — 1994. — С. 126—131.
- Smoking and Chronic Kidney Disease. DaVita. Дата обращения: 5 января 2021. Архивировано 28 января 2021 года.
- Background on Cigar Monograph: Cigars: Health Effects and Trends. National Cancer Institute (1998). Дата обращения: 5 января 2021.
- Jesper Reibel. Tobacco and oral diseases. Update on the evidence, with recommendations // Medical Principles and Practice. — 2013. — С. 22—32.
- L. Arcavi,. N. L. Benowitz. Cigarette Smoking and Infection // Archives of internal medicine. — 2004.
- G. K. Johnson, N. A. Slach. Impact of tobacco use on periodontal status // Journal of Dental Education. — 2001. — С. 313—321.
- T. Dietrich, N. N. Maserejian, K. J. Joshipura, E. A. Krall, R. I. Garcia. Tobacco use and incidence of tooth loss among US male health professionals // Journal of Dental Research. — 2007. — С. 373—377.
- F. H. Al-Bayaty, N. A. A. Wahid, A. M. Bulgiba. Tooth mortality in smokers and nonsmokers in a selected population in Sana'a, Yemen // Journal of Periodontal Research. — 2008. — С. 9—13.
- L. Arcavi, N. L. Benowitz. Cigarette Smoking and Infection. — 2004. — С. Archives of internal medicine.
- C. Jiang, Q. Chen, M. Xie. Smoking increases the risk of infectious diseases: A narrative review // Tobacco Induced Diseases. — 2020.
- {{статья |автор = W. Bellew, B. Greenhalgh |заглавие =Increased susceptibility to infection in smokers |ссылка = https://www.tobaccoinaustralia.org.au/chapter-3-health-effects/3-9-increased-susceptibility-to-infection-in-smoke Архивная копия от 11 сентября 2021 на Wayback Machine |издание = Tobacco tin Australia: Facts and issues. Cancer Council Victoria |год =2021 }
- Can Smoking Cigarettes Cause Impotence?. Healthline (17 сентября 2018). Дата обращения: 5 января 2021. Архивировано 19 января 2021 года.
- The Tobacco Reference Guide. Tobacco Dependence Program (2000). Дата обращения: 5 января 2021.
- Peate I. The effects of smoking on the reproductive health of men (англ.) // British Journal of Nursing : journal. — 2005. — Vol. 14, no. 7. — P. 362—366. — doi:10.12968/bjon.2005.14.7.17939. — PMID 15924009.
- Korenman S. G. Epidemiology of erectile dysfunction (неопр.) // Endocrine. — 2004. — Т. 23, № 2—3. — С. 87—91. — doi:10.1385/ENDO:23:2-3:087. — PMID 15146084.
- Ian Peate. The effects of smoking on the reproductive health of men // NLM Catalog. — 2005. — С. 14—27.
- M. Kendirci, S. Nowfar, W. J. G. Hellstrom. The impact of vascular risk factors on erectile function // Drugs Today. — 2005. — С. 65—74.
- Курение сильно повышает вероятность развития послеоперационных осложнений. WHO (2020). Дата обращения: 5 января 2021. Архивировано 24 января 2021 года.
- J. Zajak, E. Králíková, P. Pafko, Z. Bortlíček. Smoking and postoperative complications // Journal: Rozhl Chir. — 2013.
- H. Quan, L. Ouyang, H. Zhou, Y. Ouyang, H. Xiao. The effect of preoperative smoking cessation and smoking dose on postoperative complications following radical gastrectomy for gastric cancer: a retrospective study of 2469 patients // World Journal of Surgical Oncology. — 2019.
- Stop before your op!. Smokefree (2018). Дата обращения: 5 января 2021. Архивировано 11 сентября 2021 года.
- C. Rodrigo. The effects of cigarette smoking on anesthesia // Anesthesia Progress. — 2000.
- R. Yoshikawa, J. Katada. Effects of active smoking on postoperative outcomes in hospitalised patients undergoing elective surgery: a retrospective analysis of an administrative claims database in Japan // BMJ. — 2019.
- M. Grønkjær et al. [https://journals.lww.com/annalsofsurgery/Abstract/2014/01000/Preoperative_Smoking_Status_and_Postoperative.10.aspx Preoperative Smoking Status and Postoperative Complications A Systematic Review and Meta-analysis] // Lippincott Williams & Wilkins. — 2014. — С. 52—71.
- Drug Interactions With Tobacco Smoke. Clin Pharmacokinet. Дата обращения: 5 января 2021. Архивировано 26 ноября 2020 года.
- L. A. Kroon. Drug Interactions With Smoking // American Journal of Health-System Pharmacy. — 2007. — С. 1917—921.
- C. Chiamulera, G. Velo. Drug interactions with smoking. Focus Farmacovigilanza (2013). Дата обращения: 5 января 2021. Архивировано 29 ноября 2020 года.
- C. Lucas, J. Martin. Smoking and drug interactions // NPS MedicineWise. — 2013.
- D. Nutt, L. A. King, W. Saulsbury, C. Blakemore. Development of a rational scale to assess the harm of drugs of potential misuse // Lancet. — 2007. — С. 1047—1053.
- Табачная промышленность тратит миллиарды долларов на маркетинг своих смертоносных изделий. ВОЗ. Дата обращения: 5 января 2021. Архивировано 29 апреля 2021 года.
- Chauhan H., Setia P. Discouraging cigarette smoking through de-marketing strategies // Department of Management Studies, Phonics Group of Institutions. — 2015.
- A. C. Parrott. Does cigarette smoking cause stress? // American Psychologist Journal. — 1999. — С. 817—820.
- A. C. Parrott. Nesbitt's Paradox resolved? Stress and arousal modulation during cigarette smoking // Addiction. — 1998. — С. 27—39.
- S. Cohen, E. Lichtenstein. Perceived stress, quitting smoking, and smoking relapse // Health Psychology Journal. — 1990. — С. 466—478.
- M. Hamer, E. Stamatakis, G. D. Batty. Objectively assessed secondhand smoke exposure and mental health in adults: cross-sectional and prospective evidence from the Scottish Health Survey // Archives Of General Psychiatry. — 2010. — С. 850—855.
- J. R. Hughes. Tobacco withdrawal in self-quitters // Journal of Consulting and Clinical Psychology. — 1992. — С. 689—697.
- R. F. Andа, D. F. Williamson, L. G. Escobedo, E. E. Mast, G. A. Giovino, P. L. Remington. Depression and the dynamics of smoking. A national perspective // JAMA. — 1990. — С. 1541—1545.
- A. H. Glassman, J. E. Helzer, L. S. Covey, L. B. Cottler, F. Stetner, J. E. Tipp, J. Johnson. Smoking, smoking cessation, and major depression // JAMA. — 1990. — С. 1546—1549.
- L. S. Covey, A. H. Glassman, F. Stetner. Cigarette smoking and major depression // Journal of Addictive Diseases. — 1998. — С. 35—46.
- C. Stough, G Mangan, T Bates, O Pellett. Smoking and Raven IQ // Psychopharmacology. — 1994. — С. 382—384.
- L. K. Jacobsen, J. H. Krystal, W. E. Mencl, M. Westerveld, S. J. Frost, K. R. Pug. Effects of smoking and smoking abstinence on cognition in adolescent tobacco smokers // Biological Psychiatry. — 2005. — С. 56—66.
- A. L. Brody, M. A. Mandelkern, M. E. Jarvik, G. S. Lee, E. C. Smith, J. C. Huang, R. G. Bota, G. Bartzokis, E. D. London. Differences between smokers and nonsmokers in regional gray matter volumes and densities // Biological Psychiatry. — 2004. — С. 77—84.
- H. Akiyama, J. S. Meyer, K. F. Mortel, Y. Terayama, J. I. Thornby, S. Konno. Normal human aging: factors contributing to cerebral atrophy // Journal of the Neurological Sciences. — 1997. — С. 39—49.
- K. J. Anstey, C. von Sanden, A. Salim, R. O'Kearney. Smoking as a risk factor for dementia and cognitive decline: a meta-analysis of prospective studies // American Journal of Epidemiology. — 2007. — С. 367—378.
- J. K. Cataldo, J. J. Prochaska, S. A. Glantz. Cigarette smoking is a risk factor for Alzheimer's Disease: an analysis controlling for tobacco industry affiliation // Journal of Alzheimer's Disease. — 2010. — С. 465—480.
- O. P. Almeida, G. K. Hulse, D. Lawrence, L. Flicker. Smoking as a risk factor for Alzheimer's disease: contrasting evidence from a systematic review of case-control and cohort studies // Addiction. — 2002. — С. 15—28.
- M. F. Allam, M. J. Campbell, A. Hofman, A. S. Del Castillo, R. Fernández-Crehuet Navajas. Smoking and Parkinson's disease: systematic review of prospective studies // Movement Disorders. — 2004. — С. 614—624.
- M. F. Allam, M. J. Campbell, A. S. Del Castillo, R. Fernández-Crehuet Navajas. Parkinson's disease protects against smoking? // Behaviour neurology Journal. — 2004. — С. 65—71.
- M. Quik. Smoking, nicotine and Parkinson's disease // Trends in Neurosciences. — 2004. — С. 561—568.
- Андреева, 2004, с. 45—49.
- Андреева, 2004, с. 50—55.
- Отчёт ВОЗ 2021, 2021, с. 30—40.
- N. Breslau, S. P Novak, R. C Kessler. Psychiatric disorders and stages of smoking // Biol Psychiatry. — 2004.
- Келтнер, 2006, с. 256—261.
- Сперанская, 2018, с. 40—47.
- H. Quigley, J. H. MacCabe. The relationship between nicotine and psychosis // Ther Adv Psychopharmacol. — 2019.
- Голенков, 2016, с. 7—8.
- J. J. Prochaska, S. M. Hall, L. A. Bero. Tobacco Use Among Individuals With Schizophrenia: What Role Has the Tobacco Industry Played? // Schizophrenia Bulletin. — 2008. — С. 555—567.
- D. C. Goff, L. M. Sullivan, J. P. McEvoy, J. M. Meyer, H. A. Nasrallah, G. L. Daumit, S. Lamberti, R. B. D'Agostino, T. S. Stroup, S. Davis, J. A. Lieberman. A comparison of ten-year cardiac risk estimates in schizophrenia patients from the CATIE study and matched controls // Elsevier. — 2005.
- M. Steinberg, J. Williams, D. Ziedonis. Financial implications of cigarette smoking among individuals with schizophrenia // Tobacco Control. — 2004. — С. 206—208.
- Курение поспособствовало развитию шизофрении и депрессии. Е. Ивтушок (7 ноября 2019). Дата обращения: 5 января 2021. Архивировано 17 января 2021 года.
- S. Zammit, P. Allebeck, C. Dalman, I. Lundberg, T. Hemmingsson, G. Lewis. Investigating the Association Between Cigarette Smoking and Schizophrenia in a Cohort Study // American Journal of Psychiatry. — 2003.
- M. Weiser, A. Reichenberg, I. Grotto, R. Yasvitzky, J. Rabinowitz, G. Lubin, D. Nahon, H. Y. Knobler, M. Davidson. Higher Rates of Cigarette Smoking in Male Adolescents Before the Onset of Schizophrenia: A Historical-Prospective Cohort Study. American Journal of Psychiatry (2004). Дата обращения: 5 января 2021. Архивировано 13 сентября 2021 года.
- Smoking and mental health. — Лондон: Royal College of Psychiatrists, 2013. — 216 с. — ISBN 978 1 86016 508 5.
- C. Cather, G. N Pachas, K. M. Cieslak, A. E. Evins. Achieving Smoking Cessation in Individuals with Schizophrenia: Special Considerations // CNS Drugs. — 2017. — С. 471—481.
- Smoking and Asthma. The Nemours Foundation (2017). Дата обращения: 5 января 2021. Архивировано 2 декабря 2020 года.
Литература
- Brandt A. M. The cigarette century: the rise, fall and deadly persistence of the product that defined America. — Нью-Йорк: Basic Books, 2007. — 641 с. — ISBN 978-0-465-07047-3.
- WHO global report on trends in prevalence of tobacco smoking 2000–2025, second edition / World Health Organization. — Женева: WHO, 2018. — 121 с. — ISBN 978-92-4-151417-0.
- WHO report on the global tobacco epidemic 2021: addressing new and emerging products. — Женева: WHO, 2021. — 212 с. — ISBN 978 92 4 003209 5.
- Melanie Zimmer. Curiosities of Central New York. — Arcadia Publishing, 2012. — 132 с. — ISBN 978-1-61423-690-0.
- Андреева Т., Красовский К. Табак и здоровье. — Киев: Информационный центр по проблемам алкоголя и наркотиков (ИЦПАН), 2004. — 224 с.
- Harrald C., Watkins F. The Cigarette Book: The History and Culture of Smoking. — Нью-Йорк: Skyhorse Publishing, 2010. — 361 с. — ISBN 9781628732412.
- Ruth Clifford Engs. Clean Living Movements: American Cycles of Health Reform. — Лондон: Greenwood Publishing Group, 2001. — 312 с. — ISBN 9780275975418.
- Russo P., Nastrucci C. Tobacco Habit: Historical, Cultural, Neurobiological, and GeneticFeatures of People's Relationship with an Addictive Drug // The Johns Hopkins University Press. — 2011. — С. 557—577.
- Моисеев И. Табак и табачная индустрия: вчера, сегодня, завтра. — Москва: Русский табак, 2004. — 282 с. — ISBN 5-9900090-2-8.
- Аджанов Р., Акулич М., Белкин А. И другие. Тлеющие сантиметры // Человек и Общество. — 2009. — С. 50—55.
- Сахарова Г., Антонов Н., Салагай О. Борьба против курения:комплексный подход на страновом уровне в Российской Федерации. — Всемирная организация здравоохранения, 2017. — 48 с.
- Глобальный опрос взрослого населения о потреблении табака / Голикова Т. А., Миглиорини Л., Асма С., Чучалин А. Г.. — Российская Федерация: ВОЗ, 2009. — 186 с.
- Доклад о тенденциях в области употребления табака в Европе 2019 г. / Европейское региональное бюро ВОЗ. — Копенгаген: Всемирная организация здравоохранения, 2019. — 68 с.
- Куликов В. А. Пассивное курение и его последствия // Вестник фармации. — 2017. — С. 98—102.
- Похазникова М. А., Кузнецова О. Ю., Лебедев А. К. Распространенность пассивного курения и других факторов риска хронической обструктивной болезни лёгких в Санкт-Петербурге // Российский семейный врач. — 2015. — С. 21—28.
- Андреева Т. И. Воздействие пассивного курения на здоровье детей // Главный врач. — 2009. — С. 86—95.
- Кузина О. А., Василевская Г. В., Авдеева М. Е. Об актуальности пассивного курения при беременности // Интерактивная наука. — 2016. — С. 42—43.
- Лифанов С. Г. Пассивное табакокурение детей и отсроченная бронхолёгочная патология, ассоциированная с вторичным иммунодефицитом // Аллергология и иммунология в педиатрии. — 2014. — С. 20—27.
- Норман Л. Келтнер, Дж. С. Грант. Smoke, Smoke, Smoke That Cigarette // PubMed. — 2006. — С. 256—261.
- О. И. Сперанская, М. А. Качаева, С. А. Трущелёв. Никотиновая зависимость у больных шизофренией: клинико-патогенетический аспект и влияние на лечение // Клиническая медицина. — 2018.
- А. В. Голенков. Диагностика и профилактика табачной зависимости у больных шизофренией // Медицинская сестра. — 2016. — С. 7—8.
- Румянцев А. Ш., Лындина М. Л., Шишкин А. Н. Курение и почки // Нефрология. — 2018. — С. 9—31.
- О. Н. Титова, В. Д. Куликов, О. А. Суховская. Пассивное курение и болезни органов дыхания // Медицинский альянс. — 2016. — С. 73—77.
- Яшин Д. А., Калева Н. Г., Калев О. Ф., Яшина Л. М. Рост эпидемии активного и пассивного курения взрослыми и детьми. // Медицинская наука и образование Урала. — 2011. — С. 175—179.