Здравоохранение в Индонезии
Здравоохранение в Индонезии — система услуг, предоставляемая медицинскими учреждениями в Индонезии населению страны.
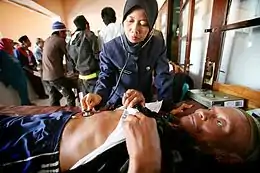
Национальная система здравоохранения Индонезии в полной мере испытала на себе последствия кризиса 1997—1998 годов. К началу 2000-х годов правительством была развёрнута масштабная программа по восстановлению и дальнейшему повышению её эффективности, ключевым элементом которой является установка на децентрализацию, передачу максимальной ответственности за обеспечение медико-санитарного обслуживания региональным властям. В её рамках в структуре Министерства здравоохранения учреждены специальные подразделения, ответственные за работу в регионах, значительно расширены полномочия и, соответственно, финансовое обеспечение служб здравоохранения, действующих в рамках провинциальных и окружных администраций. В частности, в ведении провинциальных и окружных властей находятся больницы, поликлиники и профильные клиники[1].
Расширяется медицинская инфраструктура на низовом уровне. К концу 2000-х годов в каждом районе (кечаматане) существовал по крайней мере один медицинский центр (так называемый центр общественного здравоохранения, индон. Pusat Kesehatan Masyarakat), возглавляемый дипломированным врачом, персонал которого мог оказывать медпомощь не менее чем по 8 направлениям. Помимо основного медцентра, в большинстве районов действуют несколько так называемых вспомогательных медпунктов (индон. Pusat Kesehatan Masyarakat Pembantu), возглавляемых, как правило, фельдшером или медсестрой. Районный медцентр обычно оснащается хотя бы одним транспортным средством (автомобилем или катером) для оказания медицинской помощи на выезде[1][2].
На низшем административном уровне — в деревнях и поселениях — помимо возможных вспомогательных медпунктов в обязательном порядке имеются сельские акушерские пункты (индон. Pondok Bersalin Desa, не менее одного в каждом), а также так называемые объединённые пункты обслуживания (индон. Pos Pelayanan Terpadu), отвечающие за оказание простейших медицинских услуг и вакцинацию[1][2][3].
В целом один врач приходится на 3472 человека населения, одна больничная койка — на 1667 человек. Доступ к качественной питьевой воде имеет 80 % населения (в том числе 89 % городского и 71 % сельского), к современным санитарным удобствам — 52 % населения (67 % городского и 36 % сельского)[4].
Государственные ассигнования на здравоохранение в 2010 году составили около 5,5 % от ВВП (125 место в мире). Ожидаемая средняя продолжительность жизни индонезийцев по расчётам 2011 года достигает 71,3 года (137 место), при этом для мужчин — 68,8 и для женщин — 74 года. Уровень младенческой смертности составляет 26,21 промилле (72 место), материнской смертности — 240 случаев на 100 000 родов (55 место). Уровень фертильности — 2,25 ребёнка на женщину (102 место)[4].

Индонезия относится к странам с высоким уровнем инфекционной заболеваемости. Наиболее распространённые болезни — бактериальная диарея, брюшной тиф, гепатит A и Е, лихорадка денге, малярия, чикунгунья. Ситуация с распространением ВИЧ-инфекции относительно благополучна: ей, по состоянию на 2009 год, заражены около 0,2 % населения в возрасте от 15 до 49 лет (99 место в мире), общее число инфицированных, включая детей и лиц пожилого возраста, составляет около 310 000. В 2009 году от СПИДа в стране скончалось около 8300 человек[4]. В то же время страна занимает первое место в мире как по числу случаев заболевания птичьим гриппом, так и по количеству смертей от этого заболевания: с 2004 по 2011 года птичий грипп был диагностирован у 181 человека, 149 из них скончались[5].
При том, что в целом здравоохранение повсеместно обеспечивается средствами конвенциональной медицины, достаточно широко практикуются методы народной индонезийской, а также китайской медицины[6][7].
Высшее медицинское образование обеспечивают профильные университетские факультеты: на 2011 год они имелись по меньшей мере в 71 вузе страны. Для получения удостоверения врача (выдаётся в случае успешной сдачи экзамена Медицинской коллегией Индонезии, индон. Kolegium Dokter Indonesia) необходимо 5-летнее обучение, включающее обычно 1,5 года клинической практики. Продолжительность практики может меняться в зависимости от условий её прохождения: в частности, сокращаться в случае сложной социально-экономической обстановки. Среднее медицинское образование обеспечивают профильные школы и техникумы[8].
В стране развивается практика медицинского страхования. В государственном секторе на этом направлении действует как общая программа социального страхования, так и специализированная программа, предоставляющая соответствующую страховку государственным служащим и членам их семей. Кроме того, различные виды медицинской страховки предоставляются рядом частных страховых компаний. Всего, по оценочным данным на 2008 год, той или иной формой медицинской страховки обеспечено около 100 млн индонезийцев[9].
Примечания
- Indonesia. Development of the Health System Архивировано 2 февраля 2012 года. WHO. — Справка о национальной системе здравоохранения в Индонезии на официальном сайте Всемирной организации здравоохранения.
- Health care system in Indonesia Архивировано 2 февраля 2012 года. University of Agder.
- Pondok Bersalin Desa
- Indonesia. CIA — Справка по Индонезии на официальном сайте ЦРУ.
- Global Statistics of Avian Influenza (as of 31 October 2011)
- Traditional Medicines in Indonesia(PDF).
- Traditional Chinese Medicine in Indonesia
- Inilah Daftar Fakultas Kedokteran di Seluruh Indonesia (недоступная ссылка). Дата обращения: 8 января 2014. Архивировано 5 ноября 2011 года.
- Hasbullah Thabrany, Ascobat Gani, Pujianto, Laura Mayanda, Mahlil, Bagus Satria Budi.Social Health Insurance in Indonesia: Current Status and the Plan for National Health Insurance Архивировано 2 февраля 2012 года.(PDF).