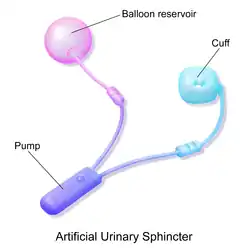
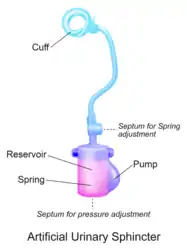
Искусственный сфинктер мочевого пузыря
Искусственный сфинктер мочевого пузыря (ИСМП) — это имплантируемое устройство используемое для лечения стрессового недержания мочи от средней до тяжелой степени тяжести, чаще всего у мужчин. ИСМП разработан, чтобы усилить функцию естественного мочевого сфинктера, который ограничивает отток мочи из мочевого пузыря.
| Искусственный сфинктер мочевого пузыря | |||
|---|---|---|---|
| |||
| МКБ-10-СКП | 0THC.0LZ | ||
| MeSH | D016741 | ||
Описание
Существуют 2 типа искусственных сфинктеров:
- Искусственный сфинктер с баллонным резервуаром или 3-компонентным устройством: манжета, помпа и баллон. Манжета располагается вокруг мочеиспускательного канала, помпа помещается в мошонку, а баллонный резервуар имплантируется в ретропубическое пространство — между мочевым пузырем и подвздошной веной. Давление в гидравлической цепи создается эластичным баллонным резервуаром и давлением из ретропубического пространства.[1]
- Искусственный мочевой сфинктер с пружиной или 2-компонентное устройство: манжета и помпа.[3][4] Манжета располагается вокруг мочеиспускательного канала, а помпа имплантируется в мошонку. Давление в гидравлическом контуре создается пружиной помпы. Давление в ретропубикальном пространстве не оказывает никакого влияния на сфинктер данного типа.
Общим среди доступных в настоящее время конструкций является механический механизм сжатия — надувная манжета, заполненная стерильным физиологическим раствором и помещенная вокруг уретры, которая удерживает просвет закрытым, благодаря давлению, создаваемому внутри устройства, и довольно легкодоступный извне управляющий помповый механизм, располагающийся между двумя слоями кожи мошонки. Эти 2 компонента позволяют пользователю вручную ослабить давление в системе, чтобы произвести мочеиспускание.
История
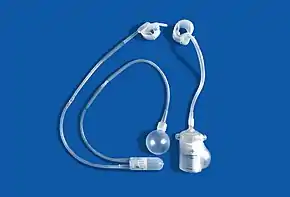
Фредерик Фолей был первым, кто описал искусственный сфинктер мочевого пузыря для лечения недержания мочи с наружным расположением, опубликовано в 1947 году.[5] В 1972 году Ф. Брантли Скотт и его коллеги из Медицинского колледжа Бейлора разработали первый предшественник современного искусственного мочевого сфинктера.[6][7] Первой моделью ИСМП, появившейся на рынке, является AMS 800 (Boston Scientific, Массачусетс, США), которая была разработана 50 лет назад.[8][9] Это трехкомпонентное устройство с манжетой, располагающейся вокруг мочеиспускательного канала, помпой, вставляемой в мошонку, имплантируемым в таз резервуаром для создания давления, который поставляется в виде набора для подготовки и наполнения перед имплантацией.[10]
Другой моделью ИСМП является ZSI 375 (Zephyr Surgical Implants, Женева, Швейцария), представлена в 2008 году.[11] Это цельное двухкомпонентное устройство с манжетой и помпой со встроенной пружиной. Оно поставляется как единое целое, предварительно соединенным и заполненным.[1][12] В ZSI 375 нет брюшного компонента, что наряду с его полной готовностью к имплантации сокращает операционное время.[13] Кроме того, отсутствие абдоминального разреза позволяет избежать постоперационного рубцевания а забрюшинном пространстве.[14][15] Еще одним преимуществом модели ZSI 375 является возможность увеличивать или уменьшать давление внутри устройства после имплантации для достижения желаемой степени сдерживания и удовлетворенности пациента. В частности, эти корректировки помогают контролировать сдерживание мочи в случае постимплантационной уретральной атрофии или задержки мочи (плохой отток мочи).[16][17][13] Регулировка давления может быть выполнена в амбулаторных условиях путем добавления или удаления дополнительного стерильного физиологического раствора при помощи шприца через мошонку.[12] К 2019 году во всем мире было имплантировано более 4,500 искусственных сфинктеров мочевого пузыря ZSI 375.[11]
Во внутренней системе обеих моделей для создания давления и сжатия уретры используется стерильный физраствор (для предотвращения протекания мочи). Манжета сдувается вручную при помощи нажатия на контрольную помпу расположенную в мошонке, что позволяет пациенту опорожнить мочевой пузырь. После опорожнения, манжета наполняется автоматически чтобы вновь предотвратить протекание мочи.[18]
Данный список содержит модели искусственных сфинктеров мочевого пузыря представленных на рынке в 2020 году:
| Продукт | Компания | Страна | Представлен на рынке с | Дизайн | Предварительно соединенный и заполненный | Подача давления | Регулируемое давление |
|---|---|---|---|---|---|---|---|
| AMS 800 | Boston Scientific (ранее American Medical Systems) | Соединённые Штаты Америки | 1988 | 3-компонентное устройство: манжета, помпа, баллонный резервуар | Нет | Гибкий резервуар имплантируемый в тазoвое дно | Нет |
| ZSI 375 | Zephyr Surgical Implants | Швейцария | 2008 | 2-компонентное устройство: манжета, помповый механизм | Да | Пружина из нержавеющей стали встроенный в помповом механизме имплантирующийся в мошонке | Да |
Медицинское применение
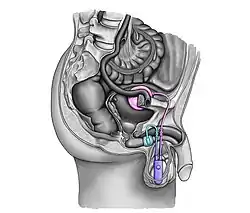 | |
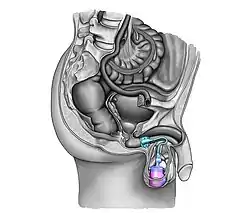 |
(сверху вниз: AMS 800 и ZSI 375)

Врожденная недостаточность сфинктера, приводящая к стрессовому недержанию, является наиболее распространенным показанием для имплантации ИСМП.[9] Европейская ассоциация урологов рекомендует имплантацию ИСМП мужчинам со стрессовым недержанием мочи средней — тяжелой степени.[19] Кроме того, несмотря на современные варианты лечения (стропы, уретральные инъекции, стволовые клетки), ИСМП считается золотым стандартом хирургического лечения как стрессового недержания мочи у мужчин, так и недержания мочи, являющегося результатом осложнения хирургических вмешательств, таких как простатэктомия, цистэктомия и трансуретральная резекция простаты.[8][4][3]
В литературе опубликовано несколько сообщений о случаях имплантации ИСМП у детей при вторичном недержании мочи, возникшем после травматического повреждения уретры.[20][21]
Данные об использовании ИСМП у женщин ограничены, и не каждый продукт, доступный на рынке, предназначен для женщин.[22][23] Европейская ассоциация урологов дает слабые рекомендации по применению ИСМП у женщин, утверждая, что, хотя лечение возможно, риск осложнений высок.[19] Тем не менее, AUS используется в качестве последнего варианта для лечения недержания мочи у женщин с врожденными проблемами и при вторичном недержании мочи, связанным с неврологическими болезнями.[22]
Результаты
Степень успешности
Многочисленные исследования опубликованы относительно результатов у пациентов с имплантированным сфинктером мочевого пузыря. Уровень успешности в литературе варьирует от 61% до 100%, и определялся, как достижение полного (без использования прокладки) или приемлемого сдерживания мочи (использование ≤1 прокладки/день) с имплантированным устройством.[4] Улучшение качества жизни также считалось успехом, даже если требовалось более 1 прокладки в день. Данные успешные результаты сообщались у 78% пациентов с последующим 3-летним наблюдением и у более 72% с 5–7-летним наблюдением.[24][25] Согласно недавнему систематическому обзору, показатель успешности составил 79% с периодом наблюдения от 5 месяцев до 16 лет.[26] Сравнительное исследование среди пациентов, которым имплантировали различные модели искусственного мочевого сфинктера и достигали приемлемого воздержания, не выявило различий между двумя группами в отношении уродинамических тестов, таких как скорость потока, давление в уретре и т.д.[2]
Удовлетворенность
В различных исследованиях со средним периодом наблюдения более 6 лет по меньшей мере 73% мужчин с имплантированным искусственным мочевым сфинктером были удовлетворены или очень удовлетворены устройством,[27][28] а 10-23% сообщили о неудовлетворенности. В более короткие периоды наблюдения (2-4 года) уровень удовлетворенности достигал более 90%. В другом исследовании со средним периодом наблюдения более 7 лет общий уровень удовлетворенности составил 3.9 по шкале от 0 до 5.[27] Уровень удовлетворенности, по-видимому, не снижается у пациентов после лучевой терапии.[29] Сообщается, что первоначальное удовлетворение уровнем воздержания улучшается путем регулировки давления внутри имплантата с помощью модели ZSI 375.[23]
Опросы пациентов, прошедших процедуру, показали, что более 90% рекомендовали бы процедуру другу или родственнику с той же проблемой, а более 90% снова провели бы имплантацию.[30][31] Наряду с этим 14% пациентов сообщили об улучшении сексуальной активности.[31]
Было показано, что качество жизни после имплантации ИСМП значительно улучшилось в многочисленных исследованиях с использованием различных инструментов измерения.[26][7] И, как представляется, повторные вмешательства не влияют на качество жизни при условии, что устройство продолжает функционировать после ревизии.
Повторная операция
В самой масштабной доступной серии исследований, в которой оценивались 1082 пациента, с выполненной первичной имплантацией ИСМП, 5-летняя выживаемость устройства составила 74%, что согласуется с опубликованными результатами в литературе, согласно которым она варьирует от 59% до 79%.[32] Примечательно, что во всех сериях со временем некоторым пациентам требовалась повторная операция по поводу рецидивирующего недержания мочи или инфекции устройства. В объединенном анализе доступных исследований частота повторных вмешательств (по любой причине) составила примерно 26%.[26] Некоторые исследования показали, что хирурги, которые выполняют эту процедуру чаще, имеют лучшие результаты по сравнению с теми, кто делает их реже.[23] Фактически, в этой серии частота реопераций снижалась примерно на 50%, после того как хирурги достигали своего 200-го случая. Это подчеркивает факт необходимости обращаться за процедурой к хирургам с высоким потоком, для увеличения шансов на успех.[23]
Осложнения
Возможные риски, связанные с имплантацией AUS, включают:[1]
- повреждение мочеиспускательного канала или мочевого пузыря во время установки ИСМП,
- трудности с опорожнением мочевого пузыря, требующие временной самокатетеризации,
- постоянное стрессовое недержание мочи,
- инфекция устройства, ведущая к удалению,
- рецидивирующее недержание мочи или поломка устройства,
- атрофия тканей мочеиспускательного канала (в этих случаях может быть выполнена вторичная операция по удалению старого устройства и установке нового).
Общий зарегистрированный уровень осложнений у мужчин составляет 37%.[33] Наиболее частыми послеоперационными осложнениями являются:
- механическая недостаточность (8-21%)
- эрозия мочеиспускательного канала (4-15%)
- инфекция (1-14%) и атрофия уретры (4-10%)
Другими менее частыми осложнениями являются гематома, стеноз уретры, свищ.[34] К ревизии могут привести механические сбои устройства (8-45%) и немеханические осложнения (7-17%). Сообщается, что общие показатели удаления устройства у мужчин составляют 16-20%.[35]
Одной из причин механической неисправности являются осложнения, связанные с баллонным резервуаром. Сообщалось, что 26% мужчин с имплантированным ИСМП нуждались в повторной операции в период десятилетнего наблюдения, для регулирования давления внутри устройства.
Последующее наблюдение
После выписки
Для того чтобы рана зажила должным образом, следует избегать половых контактов в течение 6-ти недель после проведения процедуры.[36] Также следует ограничить физические нагрузки, которые оказывают прямое давление на рану. Например. таких, как верховая езда и езда на велосипеде, в течение как минимум 6-ти недель. Пациентам может быть назначена специальная мошоночная поддержка, которую следует носить в течение 1 недели после процедуры.[37]
Дальнейший уход
Для тех, кому поставили ИСМП, важно, чтобы они информировали медицинских работников о его наличие до установки мочевого катетера, цистоскопии или любого другого медицинского вмешательства на мочевыводящих путях, чтобы минимизировать риск повреждения ИСМП или мочеиспускательного канала.[38] Пациентам, особенно тем, кто сообщает о выраженной сухости ночью, может быть рекомендовано отключение устройства на ночь, чтобы минимизировать риск атрофии мочеиспускательного канала.[39][36]
Галерия
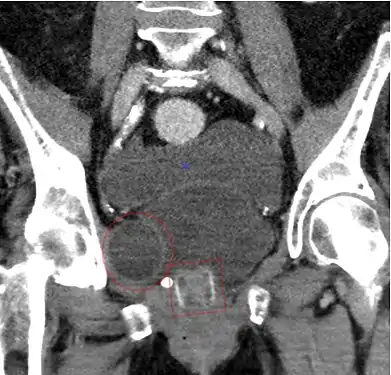 КТ картина (корональная плоскость) показывающий AMS 800 у женщины.
КТ картина (корональная плоскость) показывающий AMS 800 у женщины.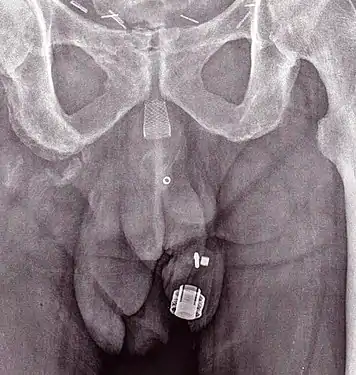 Рентгеновское изображение имплантированного ZSI 375. Устройство деактивировано — пружина сжимается ниже верхушки цилиндра. У пациента недержание мочи.
Рентгеновское изображение имплантированного ZSI 375. Устройство деактивировано — пружина сжимается ниже верхушки цилиндра. У пациента недержание мочи. Рентгеновское изображение имплантированного ZSI 375. Устройство активировано — пружина разжимается в верхней части цилиндра. Пациент сдерживает мочу.
Рентгеновское изображение имплантированного ZSI 375. Устройство активировано — пружина разжимается в верхней части цилиндра. Пациент сдерживает мочу.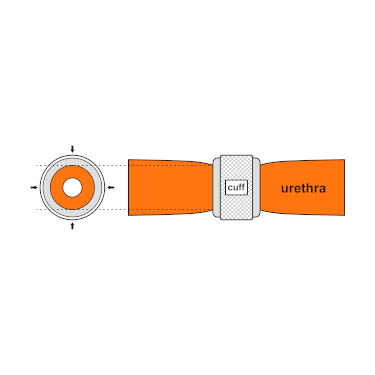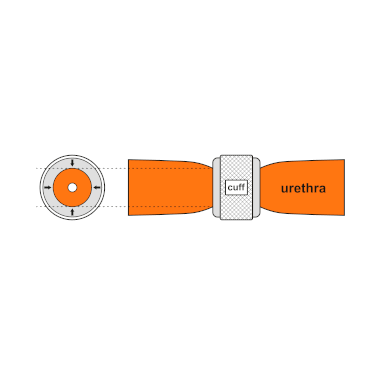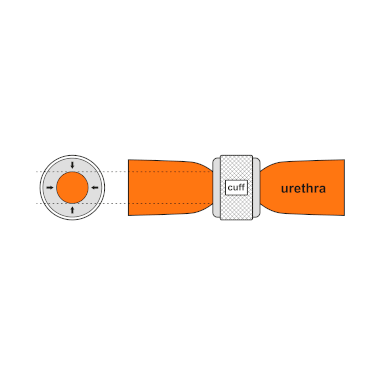 Анимированный GIF файл, показывающий, как периуретральная манжета ИСМП сужает уретру
Анимированный GIF файл, показывающий, как периуретральная манжета ИСМП сужает уретру
См. также
Литература
- Vakalopoulos, Ioannis; Kampantais, Spyridon; Laskaridis, Leonidas; Chachopoulos, Vasileios; Koptsis, Michail; Toutziaris, Chrysovalantis. New Artificial Urinary Sphincter Devices in the Treatment of Male Iatrogenic Incontinence (англ.) // Advances in Urology : journal. — 2012. — Vol. 2012. — P. 1—6. — doi:10.1155/2012/439372. — PMID 22567002.
- Ripert, Thomas; Pierrevelcin, Jean. Comparative study of urodynamic tests after AMS 800 and ZSI 375 insertion (англ.) // Urologia Journal : journal. — 2018. — February (vol. 85, no. 1). — P. 15—18. — doi:10.5301/uj.5000271. — PMID 28967063.
- Bauer, Ricarda M.; Gozzi, Christian; Hübner, Wilhelm; Nitti, Victor W.; Novara, Giacomo; Peterson, Andrew; Sandhu, Jaspreet S.; Stief, Christian G. Contemporary Management of Postprostatectomy Incontinence (англ.) // European Urology : journal. — 2011. — June (vol. 59, no. 6). — P. 985—996. — doi:10.1016/j.eururo.2011.03.020. — PMID 21458914.
- Cordon, Billy H; Singla, Nirmish; Singla, Ajay K. Artificial urinary sphincters for male stress urinary incontinence: current perspectives (англ.) // Medical Devices: Evidence and Research : journal. — 2016. — 4 July (vol. 2016, no. 9). — P. 175—183. — doi:10.2147/MDER.S93637. — PMID 27445509.
- Foley, Frederic E.B. An Artificial Sphincter: A New Device and Operation for Control of Enuresis and Urinary Incontinence (англ.) // Journal of Urology : journal. — 1947. — October (vol. 58, no. 4). — P. 250—259. — doi:10.1016/S0022-5347(17)69552-1. — PMID 20266239.
- Scott, F. Brantley; Bradley, William E.; Timm, Gerald W. Treatment of Urinary Incontinence By An Implantable Prosthetic Urinary Sphincter (англ.) // Journal of Urology : journal. — 1974. — July (vol. 112, no. 1). — P. 75—80. — doi:10.1016/S0022-5347(17)59647-0. — PMID 4802066.
- Yafi, Faysal A.; Powers, Mary K.; Zurawin, Jonathan; Hellstrom, Wayne J.G. Contemporary Review of Artificial Urinary Sphincters for Male Stress Urinary Incontinence (англ.) // Sexual Medicine Reviews : journal. — 2016. — April (vol. 4, no. 2). — P. 157—166. — doi:10.1016/j.sxmr.2015.11.004. — PMID 27872025.
- Suarez, Oscar A.; McCammon, Kurt A. The Artificial Urinary Sphincter in the Management of Incontinence (англ.) // Urology : journal. — 2016. — June (vol. 92). — P. 14—19. — doi:10.1016/j.urology.2016.01.016. — PMID 26845050.
- Scott, F. B.; Bradley, W. E.; Timm, G. W. Treatment of urinary incontinence by an implantable prosthetic urinary sphincter (англ.) // The Journal of Urology : journal. — 1974. — 1 July (vol. 112, no. 1). — P. 75—80. — ISSN 0022-5347. — doi:10.1016/s0022-5347(17)59647-0. — PMID 4600662.
- AMS 800™ Urinary Control System For Male Patients: Oerating Room Manual (англ.). — Minnetonka, MN: Boston Scientific Corporation, 2017.
- Zephyr Surgical Implants. ARTIFICIAL URINARY SPHINCTER ZSI 375. — Second. — Geneva, Switzerland: Zephyr Surgical Implants, 2019.
- Ostrowski, Ireneusz; Golabek, Tomasz; Ciechan, Janusz; Śledź, Emil; Przydacz, Mikolaj; Dyś, Wojciech; Blewniewski, Mariusz; von Heyden, Burkhard; Pottek, Tobias; Neugart, Frank; Carrieri, Giuseppe; Selvaggio, Oscar; Iori, Francesco; Arjona, Manuel Fernández; Foley, Steve; Yang, Bob; Llorens, Christophe; Różanski, Waldemar; Chłosta, Piotr L. Preliminary outcomes of the European multicentre experience with the ZSI 375 artificial urinary sphincter for treatment of stress urinary incontinence in men (англ.) // Central European Journal of Urology : journal. — 2019. — Vol. 72, no. 3. — P. 263—269. — doi:10.5173/ceju.2019.1920. — PMID 31720028.
- Ostrowski, Ireneusz; Ciechan, Janusz; Sledz, Emil; Dys, Wojciech; Golabek, Tomasz; Chłosta, Piotr L. Four-year follow-up on a ZSI 375 artificial urinary sphincter for male urinary incontinence from one urological centre in Poland (англ.) // Central European Journal of Urology : journal. — 2018. — Vol. 71, no. 3. — P. 320—325. — doi:10.5173/ceju.2018.1704. — PMID 30386654.
- Sandhu, Jaspreet S.; Maschino, Alexandra C.; Vickers, Andrew J. The Surgical Learning Curve for Artificial Urinary Sphincter Procedures Compared to Typical Surgeon Experience (англ.) // European Urology : journal. — 2011. — December (vol. 60, no. 6). — P. 1285—1290. — doi:10.1016/j.eururo.2011.05.048. — PMID 21665357.
- Staerman, Frederic; G-Llorens, Christophe; Leon, Priscilla; Leclerc, Yves. ZSI 375 artificial urinary sphincter for male urinary incontinence: a preliminary study (англ.) // BJU International : journal. — 2013. — April (vol. 111, no. 4b). — P. E202–E206. — doi:10.1111/j.1464-410X.2012.11468.x. — PMID 22937774.
- Obando, Alejandro Carvajal; Gil, Federico Gavira; Martinez, Álvaro Gutiérrez; Molina, Luis Fernando Echeverry; Botero, Juan Carlos Castaño. EFFICACY OF THE ARTIFICIAL URINARY SPHINCTER ZSI 375 FOR TREATMENT OF POST-RADICAL PROSTATECTOMY INCONTINENCE IN PATIENTS WITH INTRINSIC SPHINCTER DEFICIENCY: A PRELIMINARY STUDY (англ.) // European Medical Journal : journal. — 2017. — 1 June (vol. 2, no. 2). — P. 22—26.
- Ostrowski, Ireneusz; Blewniewski, Mariusz; Neugart, Frank; von Heyden, Burkhard; Selvaggio, Oscar; Iori, Francesco; Foley, Steeve; Arjona, Manuel Fernández; Obando, Alejandro Carvajal; Pottek, Tobias. Multicentre experience with ZSI 375 artificial urinary sphincter for the treatment of stress urinary incontinence in men (англ.) // Urologia Journal : journal. — 2017. — 1 August (vol. 84, no. 3). — P. 148—152. — doi:10.5301/uj.5000246. — PMID 28574143.
- Chung, Eric. Contemporary surgical devices for male stress urinary incontinence: a review of technological advances in current continence surgery (англ.) // Translational Andrology and Urology : journal. — 2017. — July (vol. 6, no. Supplement 2). — P. S112–S121. — doi:10.21037/tau.2017.04.12. — PMID 28791230.
- Burkhard, F.C.; Bosch, J.L.H.R.; Cruz, F.; Lemack, G.E.; Nambiar, A.K.; Thiruchelvam, N.; Tubaro, A. EAU Guidelines on Urinary Incontinence in Adults (англ.). — Arnhem, The Netherlands: European Association of Urology, 2018. — ISBN 978-94-92671-01-1.
- Routh, Jonathan C.; Husmann, Douglas A. Long-term continence outcomes after immediate repair of pediatric bladder neck lacerations extending into the urethra (англ.) // The Journal of Urology : journal. — 2007. — 1 October (vol. 178, no. 4S). — P. 1816—1818. — doi:10.1016/j.juro.2007.05.094. — PMID 17707005.
- Kandpal, DK; Rawat, SK; Kanwar, S; Baruha, A; Chowdhary, S. K. Single piece artificial urinary sphincter for secondary incontinence following successful repair of post traumatic urethral injury (англ.) // Journal of Indian Association of Pediatric Surgeons : journal. — 2013. — Vol. 18, no. 4. — P. 152—154. — doi:10.4103/0971-9261.121120. — PMID 24347870.
- Islah, MAR; Cho, Sung Yong; Son, Hwancheol. The Current Role of the Artificial Urinary Sphincter in Male and Female Urinary Incontinence (англ.) // The World Journal of Men's Health : journal. — 2013. — April (vol. 31, no. 1). — P. 21—30. — doi:10.5534/wjmh.2013.31.1.21. — PMID 23658862.
- Sandhu, Jaspreet S.; Maschino, Alexandra C.; Vickers, Andrew J. The Surgical Learning Curve for Artificial Urinary Sphincter Procedures Compared to Typical Surgeon Experience (англ.) // European Urology : journal. — 2011. — Vol. 60, no. 6. — P. 1285—1290. — doi:10.1016/j.eururo.2011.05.048. — PMID 21665357.
- Ostrowski, Ireneusz; Blewniewski, Mariusz; Neugart, Frank; von Heyden, Burkhard; Selvaggio, Oscar; Iori, Francesco; Foley, Steeve; Fernández Arjona, Manuel; Carvajal Obando, Alejandro; Pottek, Tobias. Multicentre Experience with ZSI 375 Artificial Urinary Sphincter for the Treatment of Stress Urinary Incontinence in Men (англ.) // Urologia Journal : journal. — 2017. — 29 May (vol. 84, no. 3). — P. 148—152. — doi:10.5301/uj.5000246. — PMID 28574143.
- Llorens, Christophe; Pottek, Tobias. Urinary Artificial Sphincter ZSI 375 for Treatment of Stress Urinary Incontinence in Men: 5 and 7 Years Follow-Up Report (англ.) // Urologia Journal : journal. — 2017. — 18 May (vol. 84, no. 4). — P. 263—266. — doi:10.5301/uj.5000243. — PMID 28525665.
- Van der Aa, Frank; Drake, Marcus J.; Kasyan, George R.; Petrolekas, Andreas; Cornu, Jean-Nicolas. The Artificial Urinary Sphincter After a Quarter of a Century: A Critical Systematic Review of Its Use in Male Non-neurogenic Incontinence (англ.) // European Urology : journal. — 2013. — April (vol. 63, no. 4). — P. 681—689. — doi:10.1016/j.eururo.2012.11.034. — PMID 23219375.
- Montague, Drogo K. Artificial Urinary Sphincter: Long-Term Results and Patient Satisfaction (англ.) // Advances in Urology : journal. — 2012. — Vol. 2012, no. Special Issue. — P. 1—4. — doi:10.1155/2012/835290. — PMID 22536227.
- Chung, Eric. A state-of-the-art review on the evolution of urinary sphincter devices for the treatment of post-prostatectomy urinary incontinence: Past, present and future innovations (англ.) // Journal of Medical Engineering & Technology : journal. — 2014. — 17 June (vol. 38, no. 6). — P. 328—332. — doi:10.3109/03091902.2014.899400. — PMID 24936961.
- Herschorn, Sender. The artificial urinary sphincter is the treatment of choice for post–radical prostatectomy incontinence (англ.) // Canadian Urological Association Journal : journal. — 2013. — 17 April (vol. 2, no. 5). — P. 536—539. — doi:10.5489/cuaj.924. — PMID 18953453.
- Viers, Boyd R.; Linder, Brian J.; Rivera, Marcelino E.; Rangel, Laureano J.; Ziegelmann, Matthew J.; Elliott, Daniel S. Long-Term Quality of Life and Functional Outcomes among Primary and Secondary Artificial Urinary Sphincter Implantations in Men with Stress Urinary Incontinence (англ.) // The Journal of Urology : journal. — 2016. — Vol. 196, no. 3. — P. 838—843. — doi:10.1016/j.juro.2016.03.076. — PMID 26997310.
- Litwiller, Scott E.; Kim, Kap B.; Fone, Patricia D.; deVere White, Ralph W.; Stone, Anthony R. Post-Prostatectomy incontinence and the Artificial Urinary Sphincter: A Long-Term Study of Patient Satisfaction and Criteria for Success (англ.) // Journal of Urology : journal. — 1996. — December (vol. 156, no. 6). — P. 1975—1980. — doi:10.1016/S0022-5347(01)65408-9. — PMID 8911369.
- Linder, Brian J.; Rivera, Marcelino E.; Ziegelmann, Matthew J.; Elliott, Daniel S. Long-term Outcomes Following Artificial Urinary Sphincter Placement: An Analysis of 1082 Cases at Mayo Clinic (англ.) // Urology : journal. — 2015. — Vol. 86, no. 3. — P. 602—607. — doi:10.1016/j.urology.2015.05.029. — PMID 26135815.
- Hussain, Mahreen; Greenwell, Tamsin J.; Venn, Suzie N.; Mundy, Anthony R. The current role of the artificial urinary sphincter for the treatment of urinary incontinence (англ.) // Journal of Urology : journal. — 2005. — 1 August (vol. 174, no. 2). — P. 418—424. — doi:10.1097/01.ju.0000165345.11199.98. — PMID 23658862.
- Islah, MAR; Cho, Sung Yong; Son, Hwancheol. The Current Role of the Artificial Urinary Sphincter in Male and Female Urinary Incontinence (англ.) // The World Journal of Men's Health : journal. — 2013. — April (vol. 31, no. 2). — P. 21—30. — doi:10.5534/wjmh.2013.31.1.21. — PMID 23658862.
- Amend, Bastian; Toomey, Patricia; Sievert, Karl-Dietrich. Artificial sphincter (англ.) // Current Opinion in Urology. — Lippincott Williams & Wilkins, 2013. — November (vol. 23, no. 6). — P. 520—527. — doi:10.1097/01.MOU.0000434591.02823.d0. — PMID 24080811.
- Urinary Sphincter Replacement (Discharge Care) - What You Need to Know (англ.). Drugs.com. Дата обращения: 25 марта 2020.
- About Your Artificial Urinary Sphincter: Memorial Sloan Kettering Cancer Center (англ.). www.mskcc.org. Memorial Sloan Kettering Cancer Center.
- Agarwal, Deepak K; Linder, Brian J; Elliott, Daniel S. Artificial urinary sphincter urethral erosions: Temporal patterns, management, and incidence of preventable erosions (англ.) // Indian Journal of Urology : journal. — 2016. — Vol. 0, no. 1. — P. 26—29. — doi:10.4103/0970-1591.195758. — PMID 28197026.
- Elliott, Daniel S; Barrett, David M; Gohma, Mohamed; Boone, Timothy B. Does nocturnal deactivation of the artificial urinary sphincter lessen the risk of urethral atrophy? (англ.) // Urology : journal. — 2001. — June (vol. 57, no. 6). — P. 1051—1054. — doi:10.1016/s0090-4295(01)00963-3.